Пульмональная регургитация 1 степени что это такое
Что такое недостаточность митрального клапана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Верещагиной Н. В., врача общей практики со стажем в 28 лет.
Определение болезни. Причины заболевания
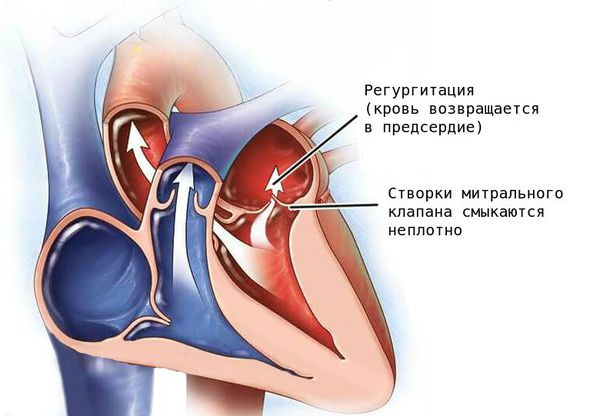
Патология проявляется слабостью, головокружением, ощущением нехватки кислорода и утомлением, так как при заболевании нарушается кровоснабжение головного мозга. Без лечения тяжёлая регургитация митрального клапана может стать причиной сердечной недостаточности и нарушений сердечного ритма (аритмии).
Причины митральной недостаточности:
Симптомы недостаточности митрального клапана
Симптомы заболевания:
Патогенез недостаточности митрального клапана
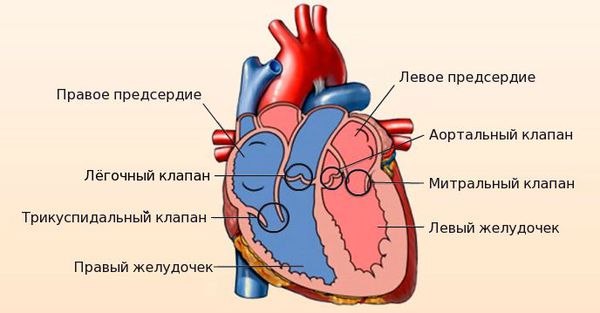
Сердце человека состоит из четырёх камер: правое и левое предсердия, правый и левый желудочки. Между предсердиями и желудочками расположены входные клапаны — трикуспидальный и митральный. На выходе из желудочков находятся похожие по строению выходные клапаны — лёгочный и аортальный.
Клапаны имеют створки, которые открываются и закрываются во время сердечных сокращений. Иногда клапаны не открываются или не закрываются должным образом, при этом нарушается ток крови.
Митральный клапан состоит из двух створок и открывается, позволяя крови течь в левый желудочек. Затем клапан закрывается, чтобы кровь не текла обратно в левое предсердие. При митральной недостаточности этот клапан закрывается неплотно, в результате чего кровь попадает обратно в левое предсердие.
Классификация и стадии развития недостаточности митрального клапана
В течении заболевания выделяют три периода:
С учётом выраженности обратного тока крови выделяют четыре степени митральной недостаточности: с незначительной митральной регургитацией, с умеренной, выраженной и тяжёлой.
Стадии митральной недостаточности:
Осложнения недостаточности митрального клапана
Осложнения порока:
Диагностика недостаточности митрального клапана
При сборе анамнеза кардиолог уточняет:
Лечение недостаточности митрального клапана
При обострении заболевания необходим постельный режим. Также следует принимать препараты, содержащие магний и B6 по две таблетки три раза в день (например, «Магнелис»).
Если беспокоит частый пульс (более 80 ударов в минуту), то назначаются бета-адреноблокаторы, диуретики, антикоагулянты, нитроглицерин.
Если пациент страдает от приступов тревоги, то в качестве симптоматической терапии можно рекомендовать короткий курс феназепама на ночь.
Если развивается сердечная недостаточность и нарушается сердечный ритм, то проводят лечение бета-адреноблокаторами, диуретиками, ингибиторами ангиотензинпревращающего фермента, антикоагулянтами, блокаторами кальциевых каналов.
При значительной недостаточности митрального клапана показано оперативное лечение.
Основные хирургические методы коррекции митральной недостаточности:
Своевременное хирургическое вмешательство позволяет достичь хороших результатов и не допустить развитие осложнений.
Прогноз. Профилактика
При соблюдении рекомендаций врача прогноз благоприятный.
Для профилактики осложнений следует:
При ревматизме и после перенесённой ангины для профилактики недостаточности митрального клапана назначают антибиотик «Бициллин-3». Препарат подавляет развитие стрептококковой и стафилококковой инфекций.
После 40 лет всем пациентам, страдающим недостаточностью митрального клапана, необходимо контролировать уровни фибриногена, РФМК (растворимых фибринмономерных комплексов), D-димера (продукта распада фибрина). Эти анализы нужны для предотвращения тромбоэмболии лёгочной артерии и артерий внутренних органов. При повышении вышеуказанных показателей назначают антикоагулянты.
Если недостаточность митрального клапана обнаружена у ребёнка и его беспокоит слабость, головокружение, расстройство внимания, то рекомендуется временно перейти на домашнее обучение. Таким детям следует избегать чрезмерных физических нагрузок, им разрешена только лечебная физкультура.
Если при проведении Эхо-КГ обнаружено сильное прогибание створок клапана, то необходима консультация у кардиохирурга. Восстановление клапана или его замена могут потребоваться при эндокардите, сердечной недостаточности, нарушениях ритма, сильных болях в грудной клетке, признаках застоя в лёгочной системе (одышке, уменьшении объёма вдоха и ощущении нехватки воздуха).
Легочная гипертензия: симптомы по степени и лечение
Легочная гипертензия: симптомы по степени и лечение
Легочная гипертензия (код по МКБ-10 – I27.0) – это патология, связанная со стойким повышением давления в кровеносных сосудах легочной артерии.
Для легочной гипертензии характерны такие симптомы как одышка, обморочные состояния, сухой кашель, боль в области груди.
Легочная гипертензия 1 степени: что это такое?
Протекать заболевание может по-разному, в зависимости от степени развития. При первой степени легочной гипертензии у пациентов малозаметны все вышеперечисленные признаки, и даже сохраняется физическая активность. При отсутствии должного лечения заболевание прогрессирует, нарастает дыхательная недостаточность. При четвертой степени данного заболевания человек утрачивает способность сам себя обслуживать.
Легочная гипертензия у взрослых чаще встречается у женщин в возрасте 30–40 лет. Они страдают этим заболеванием в 4 раза чаще мужчин.
Легочная гипертензия у детей может проявляться уже с возраста 3 месяцев при наличии пороков сердца. При отсутствии лечения имеет крайне неблагоприятный прогноз. Причинами возникновения легочной гипертензии считаются генетические нарушения и/или наличие таких патологий как хронический обструктивный бронхит, ВПС и кардиоваскулярные болезни.
Легочная гипертензия: сколько живут больные с данной патологией
В 90-е годы, когда не было конкретных методик лечения легочной гипертензии, прогноз продолжительности жизни лежал в пределах 2–3 лет от начала заболевания. Сегодня же такие больные, получая своевременное правильное лечение, а также следуя общим клиническим рекомендациям, могут прожить и 20 лет после установления диагноза.
Легочная гипертензия: клинические рекомендации
Всем больным с легочной артериальной гипертензией дают примерно одни и те же рекомендации:
Также существуют рекомендации именно по лечению – оно должно быть симптоматическим. Например, если у пациента наблюдается отеки, ему показаны мочегонные препараты. Если у него сгущена кровь, показаны коагулянты. Также могут быть назначены препараты, действие которых направлено на расширение сосудов легких и улучшение кровообращения.
Лечение должен назначать только врач – самолечение недопустимо.
Клиника «Семейный доктор»: устранение симптомов и лечение легочной гипертензии
Получить правильные рекомендации и эффективное лечение при легочной гипертензии любой формы, в том числе хронической тромбоэмболической легочной гипертензии, вы сможете в клинике «Семейный доктор» в СПб. У нас работают опытные врачи высокой квалификации, а сам медцентр оснащен всем необходимым современным оборудованием для диагностики. Поэтому мы сделаем всё, чтобы помочь вам в борьбе с заболеванием!
Контакты!
г. Санкт-Петербург, ул. Парашютная, 23к2, м. Пионерская, Удельная, Комендантский проспект
Аортальная (клапанная) недостаточность (I35.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Степень по данным ангиографии
Ширина потока при цветовом допплеровском картировании
Центральный поток регургитации шириной менее 25% ширины выносящего пути левого желудочка
Промежуточные значения между легкой и тяжелой степенью аортальной регургитации
Центральный поток регургитации шириной ≥ 65% ширины выносящего пути левого желудочка
«Vena contracta», ширина (см)
Количественные (полученные при эхоскопии или катетеризации полостей сердца) критерии
Объем регургитации (мл/сокращение)
Площадь потока регургитации (см 2 )
Увеличение размеров левого желудочка
Этиология и патогенез
Основные причины хронической аортальной недостаточности
Патология клапана:
— ревматизм;
— инфекционный эндокардит;
— травма;
— двустворчатый аортальный клапан;
— миксоматозная дегенерация;
— врожденная аортальная недостаточность;
— с истемная красная волчанка;
— ревматоидный артрит;
— анкилозирующий спондилит;
— аортоартериит (болезнь Такаясу);
— болезнь Уиппла;
— болезнь Крона;
— лекарственное поражение клапана;
— изнашивание биопротезов аортального клапана.
Патология корня аорты и восходящей аорты:
— старческое расширение корня аорты;
— аортоаннулярная эктазия;
— кистозный медионекроз аорты (как самостоятельное заболевание и при синдроме Марфана);
— артериальная гипертония;
— аортит (сифилитический, при гигантоклеточном артериите);
— синдром Рейтера;
— анкилозирующий спондилит;
— болезнь Бехчета;
— псориатический артрит;
— несовершенный остеогенез;
— рецидивирующий полихондрит;
— синдром Эллерса-Данло.
Основные причины острой аортальной недостаточности
Патология клапана:
— травма;
— инфекционный эндокардит;
— острая дисфункция протезированного клапана;
— баллонная вальвулопластика по поводу аортального стеноза.
Патология корня аорты и восходящей аорты:
— расслаивающая аневризма аорты;
— парапротезная фистула и отрыв пришивного кольца.
Хроническая аортальная недостаточность
Острая аортальная недостаточность
Эпидемиология
Клиническая картина
Cимптомы, течение
Острая аортальная недостаточность приводит к резкому нарушению гемодинамики и проявляется такими симптомами, как слабость, тяжелая одышка, обмороки, нарушение сознания. При отсутствии лечения быстро развивается шок. Если острая аортальная недостаточность сопровождается болью в груди, необходимо исключить расслаивающую аневризму аорты.
Основные клинические симптомы
Диагностика
Критерии тяжелой аортальной регургитации
Специфические признаки:
— центральный ток шириной ≥ 65% выносящего тракта левого желудочка;
— vena contracta > 0,6 см (предел Nyquist 50-60 см/с).
Катетеризация правых отделов позволяет определить уровень легочно-капиллярного давления и волну регургитации.
Катетеризация левых отделов сердца обнаруживает увеличение амплитуды пульсового давления.
При аортографии определяется выраженная регургитация из аорты в левый желудочек.
Дифференциальный диагноз
Распознавание может быть затруднено при сочетанных пороках сердца и небольшой аортальной недостаточности. В этих случаях проводится Эхо-КГ (особенно эффективна в сочетании с допплер-кардиографией). Наибольшие трудности возникают при установлении этиологии аортальной регургитации. Кроме распространенных причин ее развития (ревматизм, инфекционный эндокардит), возможны и другие, более редкие, причины (миксоматозное поражение клапана, мукополисахаридоз, несовершенный остеогенез).
Ревматическое происхождение порока сердца может быть подтверждено данными анамнеза, поскольку приблизительно у половины таких больных присутствуют указания на типичный ревматический полиартрит. В пользу ревматической этиологии порока свидетельствует наличие убедительных признаков митрального или аортального стеноза.
Выявление аортального стеноза может вызывать затруднения, поскольку систолический шум над аортой выслушивается и при чистой аортальной недостаточности, а систолическое дрожание над аортой бывает лишь при ее резком стенозе. В связи с этим, большое значение имеет проведение Эхо-КГ.
У больного с ревматическим митральным пороком сердца появление аортальной недостаточности может быть обусловлено рецидивом ревматизма, однако в данной ситуации всегда возникает подозрение на развитие инфекционного эндокардита. Требуется проведение тщательного обследования больного с повторными посевами крови.
Осложнения
Лечение
Медикаментозная терапия
Для борьбы с гипотензией и экстренного протезирования аортального клапана при острой аортальной недостаточности требуется назначение вазодилататоров (нитропруссид натрия) в сочетании с инотропными средствами (дофамин).
В бессимптомную стадию хронической аортальной недостаточности следует ограничить изометрические физические нагрузки, так как существует опасность развития повреждения корня аорты из-за нарастания регургитации.
Для улучшения функции левого желудочка возможно назначение вазодилататоров (ингибиторов ангиотензинпревращающего фермента).
Показана профилактика инфекционного эндокардита.
В случае наступления беременности ее прерывание целесообразно лишь при нарастании симптомов сердечной недостаточности.
Рекомендации Европейского общества кардиологов относительно особенностей фармакотерапии при аортальной регургитации (АР)
Хирургическое лечение
Степень тяжести аортальной регургитации определяют на основании данных клинического и ЭхоКГ исследований.
У бессимптомнных пациентов перед операцией гемодинамические параметры необходимо качественно измерять несколько раз.
Протезирование аортального клапана уменьшает выраженность симптомов, улучшает функциональный класс и выживаемость, уменьшает количество осложнений.
Прогноз
Недостаточность клапана легочной артерии
МКБ-10
Общие сведения
Недостаточность клапана легочной артерии – неплотное смыкание створок клапана легочной артерии, ведущее к патологической регургитации крови из легочной артерии в правый желудочек и развитию объемной перегрузки последнего. Недостаточность клапана легочной артерии может являться врожденным или приобретенным пороком сердца. Распространенность врожденной недостаточности клапана легочной артерии составляет 0,2%; она встречается как изолированно, так и в сочетании с другими врожденными пороками сердца.
Причины недостаточности клапана легочной артерии
Врожденная форма порока формируется вследствие дилатации легочного ствола или нарушения развития створок клапана. В детской кардиологии встречается гипоплазия и полное отсутствие клапана легочной артерии (агенезия, врожденная бесклапанная легочная артерия). Иногда в легочном клапане отсутствует одна створка, а две другие могут быть нормальными или рудиментарными. Врожденная недостаточность клапана легочной артерии обычно встречается при тетраде Фалло, сочетается с открытым артериальным протоком, дефектом межпредсердной перегородки, дефектом межжелудочковой перегородки, двойным отхождением магистральных сосудов от правого желудочка, синдромом Марфана.
Наиболее частой причиной приобретенной недостаточности клапана легочной артерии служит септический эндокардит. К расширению клапанных комиссур может приводить поражение легочной артерии при сифилисе, атеросклерозе.
Недостаточность клапана легочной артерии может возникать после баллонной вальвулопластики и вальвулотомии. Относительная недостаточность клапана легочной артерии встречается при легочной гипертензии, хронических заболеваниях легких и митральном стенозе, тромбоэмболии легочной артерии. Иногда недостаточность клапана развивается вследствие давления аневризмы аорты на легочную артерию.
Особенности гемодинамики при недостаточности клапана легочной артерии
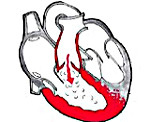
Недостаточность клапана легочной артерии обусловливает обратный ток крови из легочного ствола в правый желудочек, куда также притекает кровь из правого предсердия. Это вызывает объемную перегрузку и дилатацию правого желудочка.
При отсутствии легочной гипертензии и трикуспидальной недостаточности гипертрофированный правый желудочек справляется с возросшей нагрузкой. В условиях декомпенсации диастолическое давление в правом желудочке повышается, что сопровождается развитием правожелудочковой недостаточности и недостаточности трехстворчатого предсердно-желудочкового клапана.
При легкой степени недостаточности клапана легочной артерии гемодинамика может не страдать, однако полное отсутствие клапана быстро приводит к прогрессированию сердечной недостаточности.
Симптомы недостаточности клапана легочной артерии
Клиника врожденной недостаточности клапана легочной артерии манифестирует вскоре после рождения с признаков правожелудочковой недостаточности, респираторных нарушений, обусловленных сдавлением бронхов и трахеи расширенными ветвями легочной артерии. При изолированной вторичной недостаточности клапана легочной артерии клинических проявлений может не отмечаться длительное время.
Жалобы появляются при прогрессировании недостаточности правого желудочка и трикуспидальной недостаточности. У больных появляется сонливость, слабость, сердцебиение, приступы одышки, цианоз, боли в сердце. У взрослых больных старше 20-30 лет возможно возникновение аритмий. При осмотре обращает внимание набухание шейных вен, изменение фаланг пальцев в виде барабанных палочек. В дальнейшем возникают периферические отеки, стойкая тахикардия, гидроторакс, асцит, кардиальный цирроз печени. К наиболее опасным осложнениям недостаточности клапана легочной артерии следует отнести легочные эмболии, аневризму легочной артерии.
Диагностика недостаточности клапана легочной артерии
При физикальном обследовании пациентов с недостаточностью клапана легочной артерии пальпаторно определяется пульсация правого желудочка, диастолическое дрожание; выслушивается усиление легочного компонента II тона, убывающий диастолический шум.
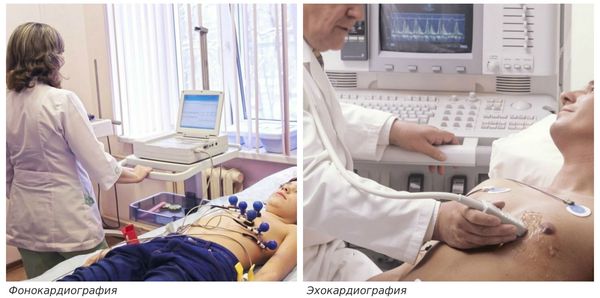
Фонокардиография регистрирует в области легочной артерии ранний, постепенно затихающий диастолический шум. ЭКГ-данные свидетельствуют о гипертрофии и перегрузке правых отделов сердца. Эхокардиография с допплерографией выявляет признаки диастолической регургитации из легочной артерии в правый желудочек. Иногда определяются вегетации на клапане, стеноз, расширение фиброзного кольца легочной артерии, пролабирование межжелудочковой перегородки в полость левого желудочка.
Рентгенография органов грудной клетки характеризуется выбуханием дуги легочной артерии, усилением сосудистого рисунка легких, признаками дилатации правых отделов сердца. Результаты яремной флебографии при недостаточности клапана легочной артерии указывают на наличие трикуспидальной регургитации как следствия правожелудочковой недостаточности. При зондировании камер сердца определяется повышенное ЦВД и конечное диастолическое давление в правом желудочке. Ангиопульмонография доказывает наличие регургитации, о чем свидетельствует поступление контраста во время его диастолы из легочной артерии в правый желудочек. При диагностике необходимо исключить аортальную недостаточность, идиопатическое расширение легочной артерии.
Лечение и прогноз недостаточности клапана легочной артерии
Медикаментозное лечение при недостаточности клапана легочной артерии способствует уменьшению сердечной недостаточности: с этой целью используются венозные дилататоры и диуретики. Органическое поражении клапана требует проведения антибиотикопрофилактики бактериального эндокардита.
При отсутствии нарушения гемодинамики кардиохирургическая коррекция недостаточности клапана легочной артерии не показана. Детям с врожденной недостаточностью клапана легочной артерии могут выполняться паллиативные вмешательства (сужение легочного ствола, наложение системно-легочного анастомоза и др.). Радикальная операция по коррекции недостаточности включает протезирование клапана легочной артерии биологическим или механическим протезом и устранение сопутствующих врожденных пороков сердца.
Послеоперационный период может осложняться развитием ТЭЛА, вторичного инфекционного эндокардита, дегенерацией биологических протезов, требующей проведения репротезирования.
Прогноз и профилактика недостаточности клапана легочной артерии
Прогноз при недостаточности клапана легочной артерии может быть различным. Острые формы порока, манифестирующие с первых дней жизни, требуют раннего хирургического вмешательства и сопровождаются высокой летальностью. При изолированной недостаточности клапана легочной артерии порок длительно остается компенсированным, и больные доживают до 40-57 лет.
При ведении беременности у женщин с недостаточностью клапана легочной артерии необходимо проводить профилактику гипоксии плода и преждевременных родов. Беременным требуется УЗИ-мониторинг маточно-плацентарного кровообращения, наблюдение акушера-гинеколога, кардиолога, терапевта, кардиохирурга.
Профилактика вторичной недостаточности клапана легочной артерии сводится к предупреждению бактериального эндокардита, атеросклероза, сифилиса, хронических болезней легких, ятрогенных осложнений при операциях на сердце. Профилактика первичной недостаточности клапана легочной артерии – такая же, как при других ВПС.
Недостаточность клапана легочной артерии
Причины возникновения
Причинами ее могут быть:
Причинами относительной недостаточности клапана легочной артерии являются заболевания, сопровождающиеся высокой легочной гипертензией:
· митральный стеноз(см.раздел Митральный стеноз);
· легочное сердце;
· первичная легочная гипертензия;
· ТЭЛА;
· любые приобретенные и врожденные пороки сердца, если они осложняются легочной
гипертензией.
Клиническая картина
Симптоматика зависит от вида порока, степени повреждения клапана и возраста пациента. Наиболее тяжелые симптомы отмечаются у новорожденных, страдающих атрезией(отсутствие) легочной артерии. Тяжелая сердечная и дыхательная недостаточность ставит под угрозу жизнь маленьких пациентов в первые минуты после рождения и требует интенсивного лечения. Изолированный стеноз и комплексные пороки с сужением выхода в легочную артерию относятся к цианотичным (или «синим») порокам, благодаря характерному цвету кожи. Цианоз обусловлен сниженным легочным кровотоком и недостатком кислорода в органах и тканях. Помимо признаков уменьшенного легочного кровотока пациенты с пороками аортального клапана страдают от сердечной недостаточности, симптомами которой являются:
• Затрудненное дыхание (одышка), возникающая при минимальных физических нагрузках, а при тяжелых формах заболевания даже в покое;
• Учащенное сердцебиение (тахикардия), нередко сопровождающаяся другими нарушениями сердечного ритма;
• Отеки нижних конечностей, а в тяжелых случаях области таза, живота, а также скопление жидкости в брюшной полости;
• У пациентов грудного возраста возникают трудности во время кормления, отказ от пищи, гипотрофия;
• У детей пороки клапана легочной артерии приводят к выраженной задержке физического развития.
Диагностика тяжелых врожденных пороков осуществляется непосредственно после рождения ребенка. Легкие формы клапанной недостаточности, а также приобретенные патологии диагностируются в более зрелом возрасте при проявлении симптомов или во время диспансерного наблюдения. Характерным объективным признаком порока является шум, определяемый врачом при аускультации сердца. Для окончательной диагностики врожденных и приобретенных пороков клапана легочной артерии кардиологами клиники применяются высокоточные методы исследования, среди которых:
• Эхокардиография – визуализация сердца при помощи ультразвукового сканера;
• Рентгенография органов грудной клетки с целью оценки размера сердца и легочных изменений;
• Контрастная рентгенография по протоколу исследования сосудов (ангиография), в том числе коронарная ангиография;
• Измерение уровня кислорода и давления в камерах сердца при помощи малоинвазивной катетеризации;
• Пульсоксиметрия – неинвазивный мониторинг насыщения крови кислородом;
• Электрокардиографические исследования (запись ЭКГ в реальном времени и продолжительный мониторинг сердечного ритма). Запись электрических потенциалов сердца помогает кардиологам диагностировать сопровождающие клапанный порок ишемические нарушения, аритмии и гипертрофию миокарда;
• Томографические методы исследования сердца (компьютерная и магнитно-резонансная томография);
• Изотопное сканирование легочной перфузии.
Современные методы лечения пороков клапана легочной артерии
Медикаментозное лечение пороков легочной артерии направлено на предотвращение развития и прогрессирования сердечной недостаточности. Хирургическое лечение, в большинстве случаев, способно нормализовать гемодинамику путем устранения сердечного порока.
• Баллонное расширение стеноза, стентирование и применение инновационной методики режущего баллона, позволяющей не только расширить суженный участок, но и удалить избыток фиброзной ткани, приводящей к рецидиву стеноза;
• Органосохраняющие процедуры реконструкции поврежденного клапана, предотвращающие необходимость его замены;
• Операции на открытом сердце с целью восстановления нормальной проходимости при атрезии и стенозе легочного ствола;
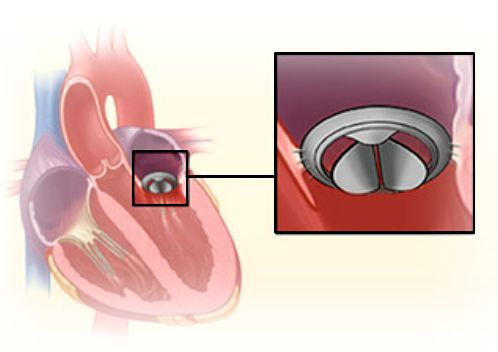
• Операции по замене клапана легочной артерии. Искусственные биологические или механические клапаны полностью справляются со своей функцией, гарантируя восстановление гемодинамики на долгие годы.
Эндоваскулярное малоинвазивное протезирование в кардиохирургии
Процедура проводится под местной анестезией. С помощью катетера, который вводится в бедренную вену, искусственный клапан, упакованный в специальную гильзу-cтент, доставляется через правый желудочек в место повреждённого лёгочного клапана (чаще всего, дегенерировавшего гомографта). После контроля местоположения нового клапана с помощью Эхо-КГ и рентгена, клапан расправляется и фиксируется в правильной позиции.
Процедура длится около часа и позволяет избежать повторной операции у детей и взрослых с применением аппарата искусственного кровообращения и рискa, связанного с открытием грудной клетки при наличии сращений после первой операции.
Все пациенты были выписаны домой на 3-й день после процедуры.