Расцарапали глаз коту что делать
Какие бывают травмы глаз у котов и как помочь питомцу
Если произошла травма глаза у кота, то помощь должна быть незамедлительной и правильной. Нарушение зрения отрицательно сказывается на качестве жизни домашнего животного. Способ лечения зависит от причины травматизации.
Какие могут быть травмы глаз у кошки
Кровоподтеки у глаза домашнего питомца могут возникнуть в результате воздействия острыми или тупыми предметами. Если повреждение было сделано тупыми вещами, то они более безопасны, потому что в таком случае не страдает глазное яблоко. Если же рана вызвана острыми предметами, то может произойти:
Чаще всего симптомы травмы глаза наблюдаются в весенний период, когда у котов начинаются схватки. Кроме того, подобные повреждения часто наблюдаются у питомцев, которые живут возле крупных транспортных магистралей. Мелкие камни могут выскочить из-под колес проезжающих автомобилей и нанести вред животному.
При этом повреждения не во всех случаях обладают механическим характером. Иногда травмы появляются из-за чрезмерной заботливости владельца, который дает своему питомцу сильнодействующие ветеринарные препараты без предварительной консультации у специалиста. Например, ненужная или неадекватная антибиотикотерапия может стать причиной полной потери зрения или слуха. Если состояние питомца ухудшилось, его нужно как можно скорее показать ветеринарному специалисту.
Как лечить травмы глаз у кошки
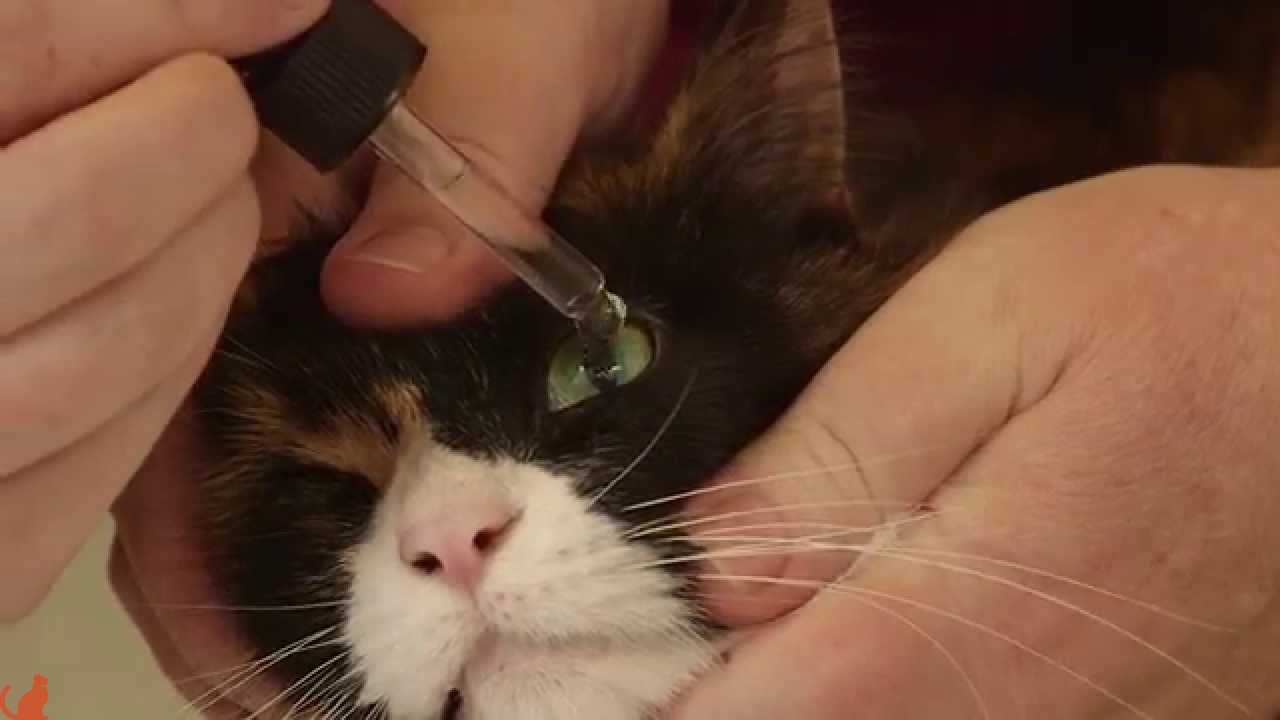
Для начала нужно промыть глаз, который был поврежден. С этой целью необходимо использовать раствор фурацилина или кипяченую воду. Кроме того, в небольших объемах можно глазные капли при травме глаза, как Барс, Нормакс, Тобрекс и Ципромед. Дозировка подбирается в зависимости от массы животного. Периодичность закапывания — не более 3-5 раз в день.
Пользоваться Альбуцидом нежелательно, т. к. этот препарат раздражает слизистые оболочки глаза. Воспрещается использовать кортикостероидные средства.
В ветеринарной клинике доктор оценит тяжесть и характер повреждения, выполнит проверку на наличие черепных и челюстных деформаций. При отсутствии иных травм доктор отправляет домашнего питомца на диагностику. Лишь после диагностических мероприятий доктор подбирает оптимальную терапию.
Как применять глазные капли при повреждении глаз
Для начала с века необходимо устранить все чешуйки. Их рекомендуется заранее размягчить с помощью составов на основе вазелина. В течение дня веки необходимо обрабатывать синтомициновой мазью. Для терапии можно применять 1% ртутную желтую или тетрациклиновую эмульсии. Срок лечения — не более 10 дней, в зависимости от тяжести травмы.
Если у кошки на теле есть язвы, провоцируемые блефаритом, терапия основывается на аккуратном нанесении ляписа. После этого глазное яблоко промывают раствором из соли и воды.
Если в кошачий глаз попал мелкий сор, песок или пыль, то вместо капель лучше использовать настойку календулы или зеленый чай. Хирургическое вмешательство показано лишь в тяжелых случаях.
Что делать при нагноении на месте раны
Если у кошки гноится глаз, то это является следствием проникновения инфекции. В такой ситуации лечение проводят раствором на основе антибиотика (Стрептоцид). Медикамент разбавляют водой, набирают в мерный шприц и вливают в ротовую полость животного. Дозировка подбирается в зависимости от массы тела домашнего питомца.
Помощь при серьезных кровотечениях
Если повреждение сопровождается обильным кровотечением, то на пораженную зону нужно наложить салфетки или марлю. Для остановки кровотечения перевязочный материал нужно смочить отваром дубовой коры, ромашки или раствором йодоформа или квасцов.
Чем обработать глаз коту после драки
Если животное повредило глазное яблоко в результате конфликта с другими представителями семейства Кошачьи, то повреждение можно промыть Бриллиантовыми каплями для глаза. Это средство используется для устранения засохшего секрета в уголках глазных впадин, при обильной слезоточивости, при воспалении слизистой и покраснении. Медикамент необходимо закапывать по 1-2 капли не более 3 раз в сутки.
Чтобы избежать дополнительных проблем, нужно не допускать, чтобы животное чесало поврежденные зоны. Для этого на него нужно надеть специальный пластиковый воротник. Такие изделия продаются в любых зоомагазинах или ветеринарных клиниках.
При травме глаза у кошки лечение дома должно быть не только своевременным, но и правильным. Чтобы минимизировать риск осложнений, лучше обратиться за помощью к ветеринару.
Вся информация размещенная на сайте предоставляется в соответствии с Пользовательским соглашением и не является прямым указанием к действию. Мы настоятельно рекомендуем перед применением тех или иных средств обязательно получить очную консультацию в аккредитованной ветеринарной клинике.
Что делать при ранении глаза когтем
В тёплое время года на офтальмологический осмотр часто попадают собаки мелких пород и кошки с ранениями роговицы глаза кошачьим когтем.
Глубина раны может быть различной: от тонкой царапины на роговице (самой наружной прозрачной оболочки глаза), до повреждения глубоколежащих структур (радужной оболочки, хрусталика).
Симптомы травмы глаза
Проникающее ранение вызывает покраснение конъюнктивы, спазм и отёк век. Если веки тоже повреждены, может быть капиллярное кровотечение. Также наблюдается обильное слезотечение, помутнение и видимые нарушения целостности роговицы с истечением внутриглазной жидкости наружу. При травме радужной оболочки будет наблюдаться кровоизлияние в переднюю камеру глаза, а при ранении хрусталика — его помутнение и возникновение сильного воспалительного процесса внутри глаза.
Все описанные выше симптомы могут привести к потере зрения, а без экстренной помощи и назначения препаратов, контролирующих воспаление и ускоряющих восстановление роговицы — к потере глаза как органа в целом.
Первая помощь «здесь и сейчас» до визита к офтальмологу
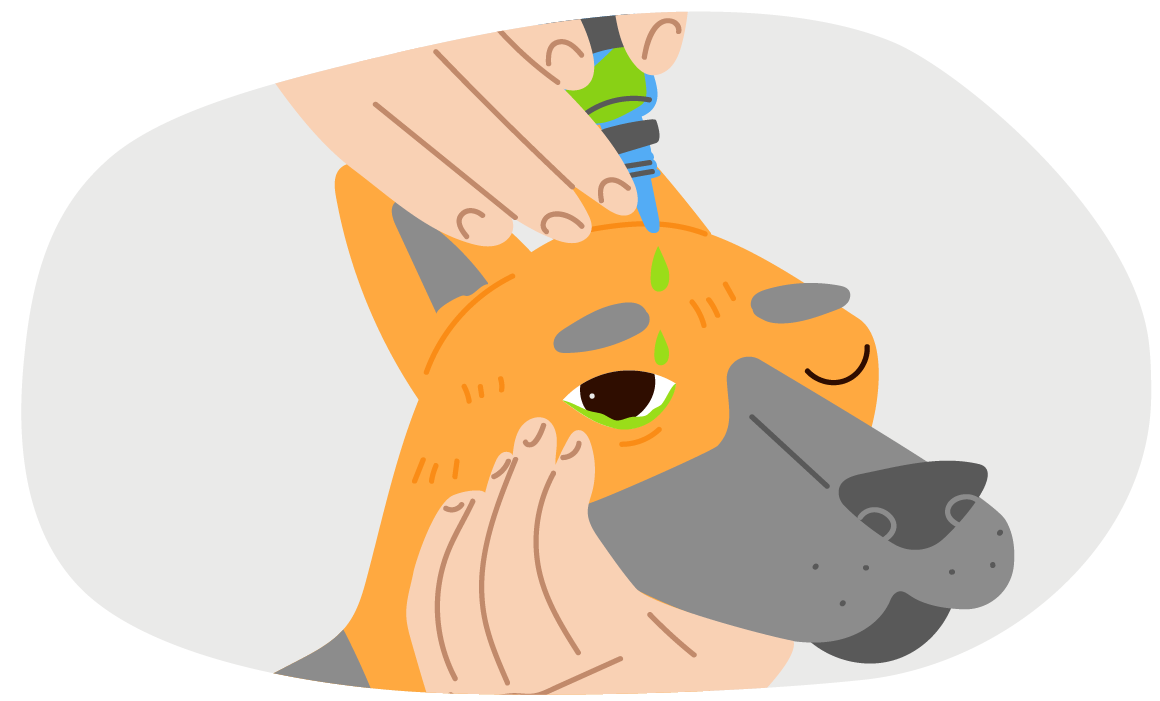
При наличии загрязнений раны (песком, шерстью и т. д.) и кровотечении можно промыть глаз стерильным тёплым (комнатной температуры или температуры тела 36-37 градусов) раствором Натрия хлорида 0,9% (физраствором). Его набирают в шприц, снимают или отламывают иглу, затем поливают роговицу и веки. Кроме физраствора можно использовать любой ветеринарный лосьон для глаз. Если рана относительно чистая, лучше лишний раз не промывать роговицу, так как это очень болезненно для питомца.
Если под рукой есть антибактериальные глазные капли, следует начать их применять как можно скорее (подходят такие варианты, как Тобрекс, Флоксал, Ципромед, Ципрофлоксацин, Левомицетин, Ирис, Ципровет).
Капли с сульфацилом натрия использовать не рекомендовано, так как их применение вызывает сильные болевые ощущения, что может привести к ухудшению состояния глаза.
Что сделает врач на приеме
Будет проведен полный офтальмологический осмотр, который включает:
Тест позволяет оценить сразу несколько позиций: площадь и глубину повреждений, время удержания слезной пленки. Благодаря этому можно судить о наличии или отсутствии синдрома сухого глаза и проходимости носослезного канала.
Лечение проникающего ранения глаза у кошек и собак
После оценки состояния глаза и пациента в целом, офтальмолог подбирает индивидуальный план лечения. При необходимости проводится хирургическая обработка раны с ушиванием краёв. Также назначаются глазные капли и увлажняющие офтальмологические гели, которые помогут избежать инфицирования глаза и ускорят восстановление роговицы.
Если повреждения более серьёзные и глубокие, затрагивающие радужную оболочку глаза и хрусталик, назначается также системная противовоспалительная и антибактериальная терапия. Это таблетки или суспензии, которые принимаются внутрь. К сожалению, в некоторых случаях хрусталик приходится удалять.
В этот период важно использование защитного воротника, так как питомцы часто хотят почесать больной глаз лапкой или трутся им об окружающие предметы.
Профилактика травмирования роговицы глаза
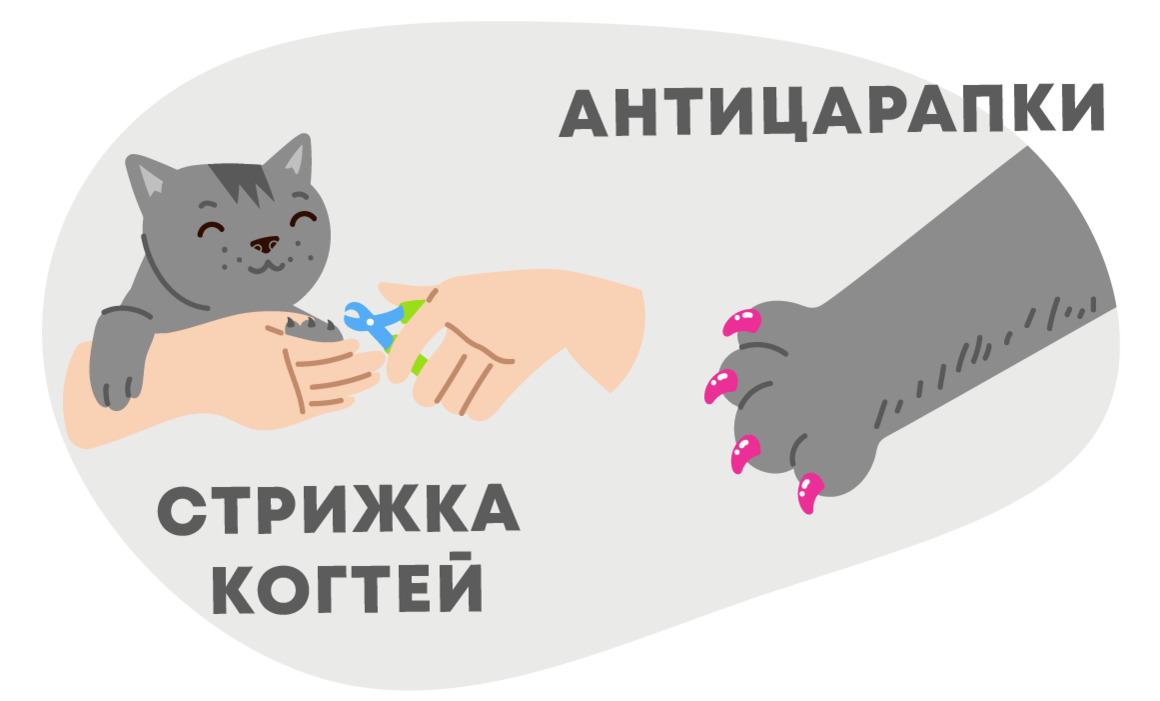
Если в доме содержатся несколько кошек или кошка вместе с собакой, то рекомендовано регулярно стричь ей когти. Как правильно это сделать, смотрите в нашем видео. Также можно надевать специальные колпачки-антицарапки. Широкий выбор когтерезов и антицарапки представлены в интернет-магазине Аверия Маркет.
Но, если травма всё же произошла, необходимо как можно скорее доставить животное на прием к ветеринарному офтальмологу для осмотра, оценки тяжести повреждения и назначения своевременной терапии. Это увеличивает шансы не только на спасение глаза как органа, но и на сохранение зрения.
Травмы глаза когтем далеко не всегда обходятся без серьезных последствий, поэтому старайтесь не допускать вероятности драк с участием ваших питомцев. Особенно это важно при выезде с «хвостиками» на природу, где они могут не поделить территорию с местными уличными животными.
БОЛЕЗНЬ КОШАЧЬЕЙ ЦАРАПИНЫ
Несмотря на то что первое клиническое описание болезни кошачьей царапины (БКЦ) было дано R. Debre и соавт. более 50 лет назад, до сих пор вопрос об этиологии этого заболевания остается предметом дискуссий и специальных исследований.
Несмотря на то что первое клиническое описание болезни кошачьей царапины (БКЦ) было дано R. Debre и соавт. более 50 лет назад, до сих пор вопрос об этиологии этого заболевания остается предметом дискуссий и специальных исследований. Поскольку выделить возбудитель от больных не удавалось в течение длительного времени, первоначально предполагалась вирусная или хламидийная этиология заболевания. Первые убедительные сведения об идентификации возбудителя БКЦ были получены только в 1983 г., когда исследователи, используя метод окраски по Warthin-Starry (метод серебрения), обнаружили в ткани пораженных лимфатических узлов у 29 из 34 больных БКЦ мелкие полиморфные грамотрицательные бациллы, которые удалось культивировать лишь в 1988 г. Именно этот микроорганизм первоначально был признан возбудителем БКЦ и получил название Alipia felis.
Тем не менее многочисленные последующие исследования не подтвердили четкой взаимосвязи развития БКЦ с A. felis: в большинстве случаев у больных в пораженных тканях не только не обнаруживался указанный возбудитель, но и в сыворотке крови не выявлялись антитела к нему. Более того, из ткани пораженных лимфоузлов был изолирован еще один возбудитель — Bartonella henselae. Методом ПЦР с применением специфических праймеров к Bartonella spp. и A. felis у больных, у которых кожный тест на БКЦ оказался положительным, было установлено, что в 96% случаев у них обнаруживалась ДНК Bartonella, тогда как ДНК A. felis не выявлялась ни в одном случае (A. Bergmans et al., 1995). Сходные данные, подтверждающие ключевую роль B. henselae в развитии БКЦ, были получены и другими исследователями при использовании непрямой реакции флюоресцирующих антител.
В то же время первоначальный факт обнаружения A. felis в пораженных лимфатических узлах игнорироваться не должен. На сегодняшний день некоторые исследователи допускают, что A. felis способен вызывать заболевание, которое по своей клинической картине может напоминать БКЦ.
Болезнь кошачьей царапины (лимфоретикулез доброкачественный) относится к группе бартонеллезов и характеризуется как нетяжелое самокупирующееся заболевание с развитием одностороннего лимфаденита, регионарного по отношению к месту инокуляции возбудителя, и только в редких случаях возможна диссеминация возбудителя с поражением центральной нервной системы и висцеральных органов.
B. henselae характеризуется как небольшая плеоморфная, грамотрицательная бацилла, весьма требовательная к условиям культивирования (растет только на средах с 5% кровяного агара при температуре от 35 до 37°С, с 5—10% углекислого газа и 40-процентной влажностью). Кроме этого, колонии первичной культуры растут медленно и становятся видимыми только после 9—15 дней роста. При последующем пассаже рост колоний ускоряется. Идентификация выделенного возбудителя проводится с использованием специфических антисывороток, определением профиля жирных кислот клеточной стенки или молекулярно-генетическим методом. С помощью этого метода было идентифицировано два генотипа B. henselae, хотя до сих пор четкой зависимости между генотипами возбудителя и особенностями клинического течения вызываемых ими заболеваний не установлено.
B. henselae на сегодняшний день рассматривается как основной возбудитель БКЦ, однако у 5—15% больных с диагнозом, установленным на основании клинико-эпидемиологических данных, даже с помощью существующих современных методов лабораторной диагностики этиологическое значение B. henselae в развитии заболевания не подтверждается.
Один из необъяснимых парадоксов, связанных с B. henselae: в последние годы установлено, что данный возбудитель ответственен за развитие не только БКЦ, но и некоторых других заболеваний.
БКЦ имеет широкое географическое распространение и встречается практически повсеместно. Основным естественным резервуаром B. henselae являются кошки, инфицированность которых в значительной степени определяет распространенность БКЦ (K. M. Zangwill et al., 1993). По данным некоторых исследователей, у более чем 50% домашних и диких кошек обнаруживается бактериемия, обусловленная B. henselae. В ходе исследования, проведенного в США, установлено, что наиболее высокий процент инфицированности кошек и, соответственно, заболеваемости БКЦ среди людей регистрируется в южных штатах. Большинство исследователей подчеркивают особую роль котят в передаче возбудителя, указывая, что у взрослых кошек редко выявляется бактериемия B. henselae за счет наличия у них специфических антител, свидетельствующих о длительности их инфицирования. Особенностью течения бартонеллеза у кошек является его продолжительность (месяцы, годы) и бессимптомность (даже в случае подтверждаемой бактериемии).
В циркуляции B. henselae среди кошек исключительную роль играют блохи (Ctenocephalides felis). Экспериментальным путем было установлено, что при отсутствии блох инфицирования здоровых кошек не происходит.
B. henselae обнаруживается в кишечнике блох и их испражнениях в течение 9 дней после инфицирования, что свидетельствует о его репликации и персистенции в организме блох. Кроме этого, экспериментально была установлена возможность инфицирования кошек путем внутрикожной инокуляции инфицированных испражнений блох, в то же время оральное введение кошкам инфицированных блох и их испражнений к сероконверсии не приводило. Роль блох в передаче возбудителя от кошек к человеку в настоящее время категорически не отрицается. В последние годы исследователями в США и Италии (Y. O. Sanogo et al., 2003) молекулярно-генетическими методами было продемонстрировано, что ДНК B. henselae может обнаруживаться в иксодовых клещах, хотя их роль в качестве вектора передачи возбудителя БКЦ по-прежнему не изучена.
«Травматический» контакт с кошками (царапины, укусы) весьма характерен для БКЦ и отмечается более чем у 90% заболевших. Установлено, что «резервуаром» B. henselae могут быть и собаки, однако достоверно подтвержденных случаев заражения от них людей пока не описано.
Эпидемиологические исследования показывают, что в сыворотке крови около 20% владельцев кошек и 3–4% общей популяции людей обнаруживаются антитела к B. henselae. Семейные случаи заболевания БКЦ не столь типичны и регистрируются менее чем у 5% пациентов. Хотя БКЦ может развиваться в любом возрасте, чаще заболевают молодые люди (до 18 лет).
Передача возбудителя БКЦ реализуется главным образом контактным путем через царапины, укусы или слюну инфицированных кошек. Подъем заболеваемости, как правило, отмечается с конца лета, что объясняется особенностями жизненного цикла у кошек и блох.
Поскольку возбудитель БКЦ был идентифицирован относительно недавно, многие аспекты, касающиеся патогенеза заболевания, до сих пор недостаточно изучены. Характер развивающегося инфекционного процесса, обусловленного действием B. henselae, в значительной степени зависит от иммунного статуса человека: в тех случаях, когда заболевание развивается у иммунокомпетентных пациентов, диссеминация возбудителя отсутствует, и процесс преимущественно ограничивается локальными или регионарными поражениями. В частности, БКЦ в большинстве случаев проявляется развитием регионарной лимфаденопатии. Поражение висцеральных органов описано только в отдельных случаях (Dunn et al., 1997), а бактериемия у иммунокомпетентных пациентов регистрируется исключительно редко (Slater et al., 1990). Напротив, у иммунокомпрометированных пациентов для инфекции B. henselae типично развитие бактериемии и других системных поражений, включая бациллярный ангиоматоз и бациллярный пелиозный гепатит, а у лиц с врожденными и приобретенными аномалиями клапанов сердца — эндокардит (Raoult et al., 1996).
Гистологические изменения в пораженных лимфатических узлах характеризуются пролиферацией гистиоцитов и B-лимфоцитов, приводящей к образованию гранулем с последующей нейтрофильной инфильтрацией и развитием центрального или звездчатого некроза.
Хотя B. henselae и считается одним из наиболее вероятных возбудителей БКЦ, тем не менее, согласно современным наблюдениям, данный возбудитель ответственен за развитие ряда других патологических состояний человека (табл. 1). При этом иммунный статус больных рассматривается как ключевой фактор, определяющий характер формирующегося заболевания, хотя известны случаи, когда даже у лиц с ВИЧ-инфекцией в стадии СПИДа БКЦ протекала в типичной форме.
 |
| Таблица 1. Заболевания человека, вызываемые B. henselae |
Инкубационный период у больных с БКЦ может варьировать в достаточно широких пределах — от 3 до 20 дней и более, составляя в среднем 1–2 нед. Хотя общепринятой клинической классификации БКЦ нет, чаще всего выделяют типичную и атипичные формы заболевания (табл. 2), что определяется по доминирующему в клинической картине болезни синдромокомплексу.
В типичных случаях БКЦ проявляется развитием первичного аффекта и регионарного (к месту входных ворот инфекции) лимфаденита. Локализация первичного аффекта определяется местом первичной инокуляции возбудителя, а именно местом нанесения кошкой царапин и укусов. По истечении нескольких дней (от 3 до 10), когда нанесенные кошкой повреждения кожи уже заживают, в месте входных ворот формируется папула, которая, как правило, трансформируется в везикулу и далее в пустулу, а после вскрытия — в язвочку, покрытую корочкой. В некоторых случаях пустула может подсыхать без образования язвочки. В диаметре размер формирующейся папулы, как правило, составляет от 1–2 до 5 мм. Частота выявления первичного аффекта у больных БКЦ, по данным различных исследователей, может колебаться от 25 до 94%. Кожные проявления сохраняются в течение 1—3 нед и спонтанно разрешаются.
Регионарный лимфаденит является одним из наиболее постоянных и характерных клинических признаков БКЦ (табл. 3) и сохраняется в течение длительного времени: от 7 до 60 дней, а в отдельных случаях до 1 года и даже 3 лет. В большинстве случаев лимфаденит разрешается в течение 1—4 мес. Нередко он оказывается практически единственным проявлением БКЦ. В большинстве случаев (85%) у больных выявляются одиночные лимфатические узлы, реже множественные, в границах одной анатомической области. Несмотря на то что у больных регистрируется увеличение лимфатических узлов, осуществляющих дренаж места первичной инокуляции возбудителя, развитие лимфангоита не характерно для БКЦ. У 1/3 пациентов могут определяться увеличенные лимфатические узлы разных анатомических областей, хотя генерализованная лимфаденопатия встречается достаточно редко. Размером увеличенные лимфатические узлы чаще бывают от 1 до 5 см, в некоторых случаях до 8—10 см. При пальпации лимфатические узлы умеренно болезненные. Хотя они и не спаяны с окружающими тканями, нередко определяется гиперемия кожных покровов над ними. В 10—50% случаев у больных БКЦ развивается нагноение пораженных лимфатических узлов с образованием густого желто-зеленого гноя. В отдельных случаях при посеве гноя на питательные среды удается получить рост стафилококков и другой флоры, хотя роль условно-патогенной флоры (суперинфекция) в нагноении пораженных лимфатических узлов пока не установлена.
Общее состояние больных в большинстве случаев остается удовлетворительным. Только в трети случаев у больных отмечается повышение температуры тела свыше 38,3°С, которое сохраняется около недели и лишь иногда может затягиваться до месяца и более. Среди других клинических проявлений БКЦ могут отмечаться: слабость и недомогание (30%), головная боль (14%), тошнота и рвота (15%), спленомегалия (11%). В случае длительного течения заболевания у больных может наблюдаться потеря веса. Нередко заболевание приобретает волнообразное течение.
Поражение глаз (глазной вариант) при БКЦ регистрируется в том случае, когда местом инокуляции возбудителя служит слизистая оболочка глаз. Клинические проявления заболевания в этом случае будут включать развитие одностороннего поражения в виде язвенно-гранулематозного конъюнктивита, отека век и преаурикулярной лимфаденопатии (синдром Парино). Одновременно у больных могут определяться умеренно увеличенные и болезненные околоушные и шейные лимфатические узлы. К числу других глазных проявлений БКЦ относятся нейроретинит, неврит зрительного нерва и папиллит. Для нейроретинита типично одностороннее острое нарушение остроты зрения, развивающееся на фоне умеренно выраженных явлений интоксикации. При осмотре глазного дна могут выявляться геморрагии, множественные дискретные повреждения, ватоподобные образования, отек и экссудация соска зрительного нерва (симптом «макулярной звезды») (J. B. Reed et al., 1998).
Поражение нервной системы (неврологический вариант) у больных БКЦ выявляется редко (
2% случаев), хотя диапазон клинических проявлений весьма разнообразен: у больных могут выявляться радикулиты, полиневриты, миелит, энцефалопатия, энцефалит, менингит и церебральная атаксия. Характерным признаком поражения нервной системы при БКЦ является то, что они развиваются спустя 1—6 нед (чаще 2–3 нед) от момента появления лимфаденопатии. Для развития энцефалита и менингита типично внезапно возникающее ухудшение состояния больного, сопровождающееся лихорадкой, головной болью, спутанностью сознания и дезориентацией. В некоторых случаях состояние может прогрессивно ухудшаться, вплоть до развития комы. В ликворе у таких больных определяется мононуклеарный плеоцитоз. Только в отдельных случаях у больных после перенесенного энцефалита могут отмечаться резидуальные явления.
Некоторые авторы (P. M. Delahoussaye, B. M. Osborne, 1990), указывая на возможность поражения печени и селезенки при БКЦ, выделяют висцеральный вариант заболевания, для которого характерны длительная волнообразная лихорадка, увеличение размеров печени и селезенки, повышение в сыворотке крови уровней аминотрансфераз, с определением при УЗИ и компьютерной томографии множественных, диффузных, гипоэхогенных дефектов. Довольно часто у таких больных отмечается генерализованная лимфаденопатия.
Кроме этого, в более редких случаях у больных БКЦ могут выявляться абсцесс селезенки, плеврит, эндокардит, пневмония, узловатая эритема, тромбоцитопеническая пурпура, остеомиелит (B. Dzelalija et al., 2001, C. V. Hulzebos et al., 1999).
В типичных случаях первичная диагностика БКЦ не представляет больших сложностей, поскольку основывается на характерных клинико-эпидемиологических данных (табл. 4).
Определенные сложности имеются при лабораторной верификации диагноза, что связано с отсутствием соответствующей лабораторной базы. В зарубежной практике длительное время в качестве основного диагностического критерия БКЦ использовался кожный тест, в котором в качестве аллергена применялся термоинактивированный пунктат, полученный из лимфоузлов больных с установленным (в соответствии с принятыми критериями) диагнозом БКЦ. По данным многих авторов, результативность такого теста достигала 95—98%, однако из-за риска передачи гемоконтактных инфекций использование данного теста ограничено, а кожного теста с использованием очищенных антигенов B. henselae пока не описано.
Микробиологические исследования в широкой практике не применяются ввиду длительности (от 2 до 6 нед) и сложности проведения анализа.
Достаточно информативным способом установления диагноза является биопсия папул и/или пораженных лимфатических узлов с последующим гистологическим исследованием (окрашивание срезов гематоксилин-эозином и серебром — метод Warthin-Starry), позволяющим выявить характерные гистологические признаки поражения и скопление мелких плеоморфных бактерий.
В последние годы большое внимание уделяется разработке специфических иммунологических (ИФА) и молекулярно-генетических (идентификация гена 16S рибосомальной РНК B. henselae) методов обнаружения возбудителя БКЦ в биопсийном материале больного, хотя пока для широкой практики они по-прежнему недоступны.
Дифференциальный диагноз необходимо проводить с заболеваниями, сопровождающимися развитием лимфаденопатии (табл. 5).
Несмотря на то что в редких случаях отмечаются варианты тяжелого течения БКЦ, у иммунокомпетентных лиц прогноз заболевания благоприятный. Повторных случаев и летальных исходов не описано.
Многочисленные клинические наблюдения показывают, что в большинстве случаев БКЦ протекает как самокупирующаяся инфекция, и применение антибактериальной терапии не оказывает существенного влияния на ее течение. Традиционные рекомендации по применению эритромицина (эритромицин-тева, зинерит) и доксициклина (юнидокс солютаб, медомицин, вибрамицин, тетрадокс) основаны на эффективности этих препаратов у больных с ВИЧ-инфекцией при развитии бациллярного ангиоматоза, вызываемого Bartonella quintana, тогда как у больных БКЦ терапевтическая эффективность указанных препаратов не подтверждена ни в одном исследовании. Весьма противоречивыми остаются данные по соответствию чувствительности in vitro возбудителя БКЦ к антибактериальным препаратам и их клинической эффективности. Единственным антибактериальным препаратом, клиническая эффективность которого была установлена в ходе рандомизированного плацебо-контролируемого исследования, является азитромицин (сумамед, хемомицин, азивок, сумазид), назначаемый в течение 5—10 дней. В неконтролируемых исследованиях (A. M. Margileth, 1992) из 18 антимикробных препаратов клиническая эффективность была установлена только при применении рифампицина (бенемицин, р-цин), ципрофлоксацина (ципросан, цифран, ципрова), гентамицина (гентамицин К, гентамицина сульфат) и триметопримсульфаметоксазола (бактрим, септрин). Антибактериальные препараты при БКЦ следует применять у иммунокомпрометированных лиц и при тяжелом течении заболевания, сопровождающегося поражением нервной системы и висцеральных органов.
В случае выявления флуктуации в пораженном лимфатическом узле требуется его пункция и аспирация гноя, что ускоряет последующий процесс склерозирования и рубцевания ткани лимфатического узла и влияет в конечном итоге на выздоровление пациента.
По вопросам литературы обращайтесь в редакцию.
В. А. Малов, доктор медицинских наук, профессор
А. Н. Горобченко, кандидат медицинских наук, доцент
ММА им. И. М. Сеченова, Москва