Ребенку болят ноги что делать
Ребенку болят ноги что делать
Причиной волнения родителей,и самого ребенка, могут стать ночные боли в ногах, особенно, когда болевые ощущения повторяются часто, или несколько ночей подряд.
Ребенок просыпается неожиданно, ночью, через несколько часов после того как уснул, иногда даже на фоне глубоко сна и жалуется на боли в ногах, указывая, что у него болят мышцы голеней и бёдер, области коленных суставов. Родители сразу воспринимают, что у ребенка проблема со здоровьем. А утром и в дневное время, вне зависимости от тяжести ночного болевого приступа, ребенок всегда чувствует себя хорошо.
Именно такие боли в ногах у 50% детей обычно возникают в возрасте от 4 до 11 лет и называются боли роста. Наилучшее объяснение механизма болей роста — это быстрый рост костей, что приводит в натяжение мышцы и сухожилия.
Днем ребенок активен и информация, которую его мозг получает от натянутых мышц и сухожилий, теряется в потоке информации других событий. Ночью, когда ребенок засыпает, и нет никаких отвлекающих внимание факторов, болевые импульсы, которые идут от натянутых мышц и сухожилий, достигают высших нервных центров и ребенок просыпается от боли. Поэтому данное состояние наблюдается в период наиболее интенсивного роста ребенка и после дней высокой физической активности.Если сделать лёгкий массаж, даже просто поглаживание ножек ребёнка, боль исчезает обычно через десять, пятнадцать минут и утром не напоминает о себе.
Боли роста никогда не появляются в дневное время. Опасности они не вызывают. Но если ребенок, испытывает боль утром, или в течение дня:
Требуется проведение медицинского обследования, необходимо обратиться к врачу.
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
Боли в мышцах и костях у детей и подростков
Многие родители часто сталкиваются с жалобами детей на боли в ногах. Как правило, боль появляется вечером, после прогулки или ночью. Зачастую родители не придают этому значения, считая, что ребенок «перерастет». В большинстве случаев они правы — боль в мышцах у детей может иметь вполне физиологические причины. Излишняя физическая нагрузка приводит к накоплению в мышцах молочной кислоты и, как следствие – болевые ощущения, которые длятся, пока молочная кислота не утилизируется. Интенсивный рост организма также может быть причиной возникновения боли в ногах, в процессе которого в кости не поступает достаточное количество фосфора и калия. Однако следует помнить, что помимо пищевых погрешностей, недостаток этих микроэлементов может возникнуть при заболеваниях поджелудочной железы (сахарный диабет), надпочечников, щитовидной и паращитовидных желез.
Но, в некоторых случаях, боли в ногах могут быть предвестниками более серьезных заболеваний. Для того, чтобы выяснить, причину болевого синдрома, необходимо ответить на следующие вопросы:
— Где происходит локализация боли (суставы или мышцы)?
— Сопровождается ли болевой симптом повышением температуры?
При наличии этих факторов можно заподозрить, что причинами болей является ревматизм. Особенно если у ребенка есть склонность к ангинам. Ожирение также входит в список причин возникновения таких болей – избыточный вес дает дополнительную нагрузку на связочно-мышечный аппарат и дальше механизм такой же, как при повышенной физической нагрузке.
Боли в ногах может вызывать и неправильное формирование костей – сколиоз, плоскостопие, врожденные заболевание позвоночника, тазобедренных, коленных или голеностопных суставов.
Консультация специалиста также необходима, чтобы проверить артериальное давление, скачки которого могут ухудшать кровоснабжение мышц конечностей — возникает недостаток кислорода в мышцах, который приводит к болевым ощущениям.
Только с помощью специалиста вы получите ответ на вопрос, почему у вашего ребенка боли в мышцах и костях. Чтобы не пропустить начало болезни, при возникновении болевых ощущений или дискомфорта в конечностях, необходимо сразу обратиться к врачу-педиатру. Так как, чем раньше поставлен диагноз, тем легче и результативнее будет лечение.
Детская ортопедия: возможности первичной помощи
Какие ортопедические проблемы в детском возрасте носят скорее физиологический, чем патологический характер? Как можно отличить повторные воспаления бедренного сустава от септического артрита? Как врач общей практики должен оценить состояние хр
Какие ортопедические проблемы в детском возрасте носят скорее физиологический, чем патологический характер?
Как можно отличить повторные воспаления бедренного сустава от септического артрита?
Как врач общей практики должен оценить состояние хромого ребенка?
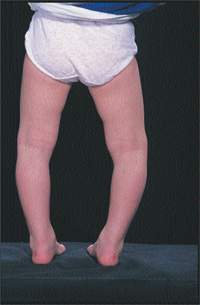 |
| Рисунок 1. Варусная деформация колен. У этого ребенка дуга, образованная ногами, нормальная; ноги выпрямятся самопроизвольно |
Целью данной статьи является освещение как распространенных проблем костно-мышечной системы у детей, так и более редких, раннее распознавание которых крайне важно.
При клинической оценке состояния ребенка с симптомами поражения костномышечной системы врач обычно определяет область и причины болезни и, опираясь на знания о физиологических нормах роста и развития, устанавливает, насколько сильно ребенок отклоняется от нормы и нуждается ли он в направлении к специалисту.
Отек сустава, равно как и острое непонятное заболевание или хромота, заставляют заподозрить инфекционное поражение костномышечной системы, которое необходимо исключить, отправив ребенка на консультацию.
Оценка. Зачастую дети поступают с симптомами, не имеющими прямого очевидного объяснения. В большинстве случаев тщательная клиническая оценка позволяет выявить пораженную сторону и поставить предварительный диагноз.
Аккуратно собранный анамнез помогает провести дифференциальный диагноз, который позже можно уточнить с помощью клинического обследования.
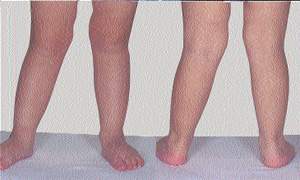 |
| Рисунок 2. Вальгусная деформация колен. Как и в случае, представленном на первом рисунке, деформация не выходит за пределы нормы, и со временем его ноги выпрямятся |
Нормальный рост и развитие костной системы. По мере роста у ребенка изменяются пропорции, происходит выравнивание его скелета. Конечности младенца сравнительно короткие, но они растут быстрее, чем туловище, пока не достигают взрослых пропорций.
Позвоночник ребенка выглядит как длинная С-образная дуга. Но постепенно форма позвоночника изменяется. Устанавливается положение головы, а вместе с этим появляется шейный лордоз; когда ребенок начинает сидеть, равновесие поддерживается с помощью поясничного лордоза.
Конечности растут, что вызывает угловые и торзионные изменения. Варусное расхождение колен, нормальное у младенца, должно исчезать к двум годам.
Вальгусная линия обнаруживается от двух до четырех лет, а к шести годам устанавливается взрослая форма ног — примерно 7о вальгуса.
У нормальных младенцев имеется внутреннее скручивание большеберцовой кости, что наряду с варусной формой, вероятно, и объясняет тенденцию к падению. Взрослое наружное скручивание большеберцовой кости варьирует от 0 до 30о и устанавливается к трем годам.
 |
| Рисунок 3. Нормальный ребенок с постоянной бедренной антеверсией: положение надколенника показывает, что тенденция к внутренней ротации стопы проистекает от бедра |
Скручивание бедра описывается направлением поворота головки и шейки бедра относительно плоскости дистального отдела. К моменту рождения головка и шейка бедра отклоняются вперед, образуя примерно 40-градусную бедренную антеверсию, которая постепенно снижается до взрослой 10-градусной. Степень бедренной антеверсии обусловливает большую внутреннюю ротацию бедра у детей и подростков и является наиболее частой причиной косолапости.
Если у ребенка ноги колесом, сомкнутые колени, пальцы ног асимметрично повернуты внутрь или наружу, конечности негибкие или значительно отличаются по форме, надо подумать о возможных патологических причинах.
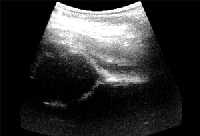 |
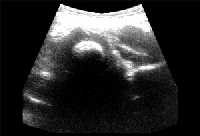 |
| Рисунки 4 и 5. Ультразвуковое изображение нормального (вверху) и смещенного (внизу) бедренного сустава |
Врожденные аномалии. Большинство врожденных аномалий конечностей встречаются редко и сразу видны при осмотре. Таких детей нужно отправлять к специалисту. Аномалии бедра и позвоночника менее очевидны. Кожные дефекты, пятна оволосения, анальные бухты могут указывать на дефекты позвоночника или неврологические заболевания.
Постуральная деформация. Внутриматочное положение может формировать определенные деформации, особенно в сочетании с олигоамнионом, например плагиоцефалию, кривошею и искривление тыльной поверхности стопы (варусная деформация плюсны).
Внутриутробная дисплазия бедра (ВДБ). Примерно у одного из 60 новорожденных наблюдается определенная степень нестабильности бедра.
ВДБ чаще встречается у первенцев-девочек и с левой стороны. Особыми факторами риска ВДБ считаются наличие ВДБ в семейном анамнезе, ягодичное предлежание, другие пороки развития. Пациентов с факторами риска направляют на ультразвуковое обследование при рождении. В идеале обследовать надо всех детей при рождении, в возрасте 6-8 недель, 6-8 месяцев и когда ребенок начинает ходить. Это позволит снизить количество поздних выявлений дислокации бедра.
Если бедро смещено достаточно долгое время, оно фиксируется в этом положении, и клинические проявления изменяются. Нога может стать укороченной, ротированной наружу с асимметричными бедренными складками и с главным признаком — ограничением отведения при сгибании. При ходьбе ребенок может безболезненно хромать.
При малейшем подозрении на нестабильность детского бедра советуем отправлять ребенка к специалисту на обследование. Если ребенок старше 6 месяцев, перед направлением целесообразно провести рентгенологическое исследование.
Транзиторный синовит. Рецидивирующие воспаления бедренного сустава — неспецифический, быстропроходящий воспалительный процесс, приводящий к выпоту в полость бедренного сустава и часто сопровождающийся вирусной инфекцией. Это наиболее распространенная причина острой хромоты у детей в возрасте 3-8 лет; по сообщениям, страдают один-четыре ребенка на тысячу, мальчики в два раза чаще, чем девочки, и в 5% случаев заболевание двустороннее.
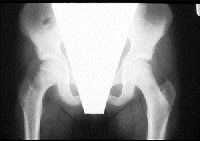 |
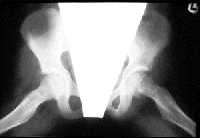 |
| Рисунки 6 и 7. Эти рентгенограммы демонстрируют важность получения правильных изображений. Передне-задняя проекция (верхний рисунок) кажется нормальной, но в боковой проекции (нижний рисунок) видна соскользнувшая верхняя головка бедренной кости |
Ребенок поступает с хромотой и умеренно ограниченной подвижностью бедра, но общее состояние остается удовлетворительным. Однако следует учесть возможность развития септического артрита и исключить его.
Лечение предусматривает постельный режим и наблюдение, дома или в стационаре; выздоровление наступает обычно через несколько дней.
Болезнь Пертеса. Идиопатический асептический некроз эпифизарной части головки бедра (болезнь Пертеса), как правило, поражает 4-10-летних детей. Мальчики болеют в четыре раза чаще девочек, а в 10% случаев поражение двустороннее.
Ребенок обычно поступает с болью в бедренном или коленном суставе и хромотой. При обследовании выявляются рецидивирующие воспаления бедренного сустава с небольшой фиксированной сгибательной деформацией и ограниченным отведением. Диагноз подтверждается рентгенологически, но на ранних стадиях заболевания изменения на рентгенограммах могут отсутствовать.
При подозрении на болезнь Пертеса ребенка всегда следует направлять на консультацию к специалисту.
Соскальзывание верхней головки бедренной кости. СВГБК обычно развивается в подростковый период, когда наблюдается усиленный рост (10-15 лет); болеют преимущественно мальчики (3:1).
Ожирение является фактором риска, но присутствует далеко не всегда. Об этом диагнозе надо помнить во всех случаях, когда ребенок жалуется на боль в бедре или колене, — это наиболее распространенная жалоба. При подозрении на болезнь Пертеса нужно немедленно произвести рентгенологическое исследование в передне-задней и латеральной проекции. Лечение заключается в хирургической стабилизации эпифиза.
Боль в колене. Боль в колене при механической нагрузке с блоком сустава у детей младше 10 лет может быть вторичной, а также обусловливается врожденными пороками развития менисков.
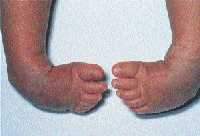 |
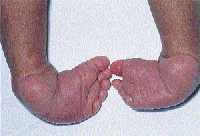 |
| Рисунок 8. Тяжелая двусторонняя эквиноварусная косолапость |
Чаще всего обнаруживается дискоидный латеральный мениск. Для детей старшего возраста характерны травматические разрывы нормальных менисков, их лечат так же, как взрослых.
Подростки часто жалуются на боль в передней коленной области. Как правило, другие жалобы отсутствуют. В этой ситуации боль относится к нижней поверхности надколенника и в отдельных случаях может быть достаточно сильной. Лечение консервативное, физиотерапевтическое; хирургическое вмешательство не приносит облегчения.
Еще одно заболевание колена у подростков проявляется локализованной болью и отеком большеберцового бугорка (болезнь Осгуда — Шлаттера). Заболевание этим и ограничивается и требует только симптоматической терапии.
Участки остеохондрита представляют собой аваскулярные изменения в подхрящевой области кости, как правило, на медиальном мыщелке бедра. Это приводит к отделению кости от хряща и формированию рыхлой субстанции, которая может вызывать боль и механическую неподвижность сустава.
Полуперепончатая сумка. У детей 4—11 лет в подколенной ямке может появляться безболезненное кистозное набухание, при этом объем движений колена почти не изменяется. Кистозное образование обусловлено полуперепончатой сумкой, часто сообщающейся с коленным суставом. Эти доброкачественные кисты исчезают сами по себе, хотя изредка, если они причиняют беспокойство или достигают больших размеров, требуется хирургическое лечение.
Малые деформации могут быть связаны с другими врожденными пороками развития, особенно бедра или позвоночника. Последние необходимо полностью исключить при клиническом обследовании.
Варусная деформация плюсны. Эта распространенная постуральная деформация (частота 1:100) обычно проходит самостоятельно. Передняя поверхность стопы находится в варусном положении (приведение) с одновременной супинацией. Подошва такой стопы похожа на боб, но, в отличие от врожденной косолапости, здесь нет конской стопы. Стопа гибкая и поддается пассивной коррекции.
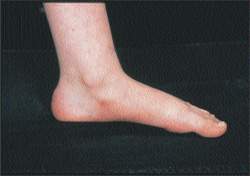 |
| Рисунок 9. Эта плоская стопа безболезненная, гибкая и не требует лечения |
Большинство детей выздоравливают без лечения. При более тяжелых деформациях иногда требуется вытяжение или шинирование. Необходимость в хирургической коррекции возникает редко и у более старших детей.
Кальканеовальгусная стопа. Это распространенное изменение формы, проявляющееся при рождении (частота 1:300). Вершина стопы находится на голени. Нога гибкая, и деформация исчезает в течение нескольких недель. Лечения не требуется, за исключением простейшего вытяжения.
Эквиноварусная косолапость. Косолапость встречается у одного из тысячи новорожденных. Половину случаев составляют двусторонние поражения, преимущественно страдают мальчики (2,5:1). Иногда наблюдаются случаи семейной косолапости. Этот порок иногда выявляется при антенатальном ультразвуковом исследовании.
Косолапый ребенок нуждается в раннем специализированном лечении с вытяжением и наложением повязки из липкого пластыря либо гипса или проведении курса физиотерапии.
Это состояние очень варьирует по тяжести. Около половины случаев, в основном когда отсутствует фиксированная деформация, поддаются самому простому лечению, но остальным детям требуется хирургическая коррекция в первый год жизни.
Таблица 1. Сбор анамнеза при заболеваниях костномышечной системы
Характерные признаки косолапости — это маленькая стопа и тонкая икра. Плоскостопие. До трех лет у всех детей уплощен медиальный свод стопы. Безболезненная, гибкая стопа в старшем возрасте также расценивается как физиологическая норма.
Если плоскостопие сопровождается болью, ригидностью и спазмом, в особенности малоберцовых мышц, следует искать патологическую причину этого состояния. В такой ситуации ребенка направляют на дальнейшее обследование.
Деформации пальцев стопы. Они, как правило, не требуют лечения, если только мозоли не мешают носить обувь.
Врожденный сколиоз. Он обусловлен структурными аномалиями позвонков. Могут обнаруживаться выраженные угловые деформации, но основным признаком служит ротация. В ряде случаев имеют место сопутствующие аномалии позвоночного столба. Таких пациентов всегда следует направлять к специалисту.
Идиопатический внутриутробный сколиоз. Это состояние проявляется аномальной ротацией ребер по передней кривизне. Таких пациентов обследуют для исключения возможных неврологических или структурных поражений. При любом подозрении на дальнейшее прогрессирование кривизны, особенно в подростковый период усиленного роста, ребенка надо направить на консультацию к специалисту.
Боль в спине. Редко встречается у детей. При постоянных ночных болях или сопутствующем сколиозе необходимо обследование для исключения таких возможных причин, как спинальная опухоль или инфекция.
Переломы у новорожденных редки. При переломах длинных костей в этой возрастной группе нужно полностью исключить неслучайные повреждения.
Однако по мере взросления ребенка и возрастания его активности переломы становятся обычным делом, особенно у мальчиков. Как правило, в анамнезе имеется травма с выраженной болью, отеком и деформацией места повреждения. Наиболее часто дети, принадлежащие к этой возрастной группе, ломают верхние конечности.
Значительные повреждения вызываются падением на вытянутую руку; в этом случае обследование должно исключить перелом надмыщелка плеча или дистальной части лучевой кости. Как правило, такие переломы хорошо видны, проявляются болью, отеком и нарушением функции конечностей.
Растяжение локтя, напротив, вызывается тракцией за выпрямленную руку. Локоть болезненный, согнут и повернут внутрь, но отсутствуют значительный отек и другие признаки травмы. При согнутом локте возможно ограничение движения головки лучевой кости путем супинации предплечья. Выздоровление наступает без лечения через 48 часов.
Доброкачественные костные опухоли у детей, как правило, бессимптомны и обнаруживаются случайно при рентгенологическом исследовании по поводу патологического перелома. Чаще всего все костные опухоли поражают колено, примыкая к пластинкам наиболее активного роста.
Таблица 2. Дифференциальный диагноз при отеке сустава или хромоте у ребенка
Злокачественные опухоли костей у детей встречаются редко. Их следует подозревать, если боли не прекращаются ни днем ни ночью или имеется местный отек и размягчение кости.
При любом сомнении относительно данных симптомов ребенка тотчас же отправляют на рентгенографию.
Ребенок с опухшим суставом. Дифференциальный диагноз в этом случае включает широкий набор состояний. Большинство из них не требуют немедленного лечения, но внутрисуставная инфекция — неотложное ортопедическое состояние, и диагноз должен быть установлен точно и без промедления.
Прежде всего необходимо исключить септический артрит. У ребенка с септическим артритом нарушено общее состояние, а сустав крайне болезнен. Он может быть ригиден и сопротивляться попыткам любых движений. Поверхность сустава красная, горячая и отечная. При подозрении на септический артрит ребенка немедленно отправляют в стационар на обследование и лечение. До установления диагноза от антибиотиков, как правило, воздерживаются.
У новорожденного или маленького ребенка местные проявления костно-суставной инфекции менее выражены. Наличие септического артрита следует предполагать во всех случаях, когда ребенок плохо себя чувствует без видимой причины. Надо тщательно обдумать анамнез и результаты обследования.
Если септический артрит удалось исключить, надо обдумать другие возможные диагнозы.
Хромой ребенок. Причины хромоты у ребенка, начинающего ходить, могут быть самые разные, и патологическая область выявляется только при тщательном обследовании всей конечности.
Таблица 3. Исследование костномышечной системы
В анамнезе у детей часто отмечаются мелкие случайные травмы; важно не приписывать клинические проявления травме, не рассмотрев возможность постановки других диагнозов.
Однако бывает, что причиной хромоты у начинающих ходить детей является спиральный перелом дистального отдела большеберцовой кости («перелом ребенка, начинающего ходить»). В этом случае в анамнезе отсутствует четкое указание на травму, но имеется напряжение над дистальным отделом большеберцовой кости. Диагноз ставится радиологическим методом.
Если травма исключена, важным дифференциальным диагнозом является костно-суставная инфекция, особенно септический артрит бедра (см. выше) и остеомиелит длинных костей.
При остеомиелите пораженная кость мягкая на ощупь, имеется покраснение и иногда отек. Часто ребенок жалуется на общее недомогание и лихорадку. При подозрении на остеомиелит ребенка срочно направляют на обследование до назначения антибиотиков. Хромотой могут сопровождаться ВДБ, преходящий синовит, болезнь Пертеса и СВГБК. При неясной симптоматике ребенка должен осмотреть хирург-ортопед.
Литература
1. Barlow T. G. Early diagnosis and treaunent of congenital dialocation of the hip. J. Bone Joint. Surg. (Br) 1962; 44: 292 — 801.
2. MacNicol M. F. Results of a 25-year screening programme for neonatal hip instability. J. Bone Joint. Surg. (Br) 1990; 72B: 1057 — 1060.
Для дальнейшего чтения
1. Apley A. G, Solomon L. Apley’s System of Orthopaedics and Fractures (7th Edition). Butterworth-Heinemann, Oxford, 1995.
2. Benson M. K. D. Children (Chap. 9). In: Orthopaedics in Primary Care. Carr A. J., Harnden A. (Eds). Butterworth-Heinemann, Oxford, 1997.
3. Benson M. K. D., Fixen J. A., Macnicol M. F. Children’s Orthopaedics and Fractures. Churchill Livingstone, Edinburgh, 1994.


