серозная папиллярная цистаденома что это
Серозная цистаденома яичника
Серозная цистаденома яичника — истинная доброкачественная опухоль, происходящая из эпителиальной ткани органа. При небольших размерах (до 3 см) заболевание протекает бессимптомно. По мере роста новообразования у пациентки возникают тупые, ноющие или схваткообразные боли в нижней части живота и пояснице, а также признаки сдавливания соседних органов (учащённое мочеиспускание, запор, отёки ног и др.). Для диагностики используют бимануальное обследование, УЗИ, КТ и МРТ тазовых органов, анализ крови на онкомаркеры. Единственным эффективным методом лечения серозной цистаденомы является операция по удалению новообразования, яичника, придатков или матки с придатками.
Общие сведения
Серозная цистаденома (серозная кистома, простая, цилиоэпителиальная или гладкостенная цистаденома) — тугоэластичное доброкачественное новообразование яичника, расположенное сбоку или кзади от матки. Обычно опухоль развивается в возрасте 30—50 лет. Более чем у 80% пациенток диаметр опухоли составляет от 5 до 16 см, но в некоторых поздно диагностированных случаях её размеры достигали 30—32 см. Частота простой цистаденомы составляет 11% от всех новообразований яичников и 45% — от серозных (цилиоэпителиальных) опухолей. Как правило, новообразование возникает с одной стороны. В 72% случаев оно является однокамерным, у 10% пациенток — двухкамерным и у 18% — многокамерным.
Причины серозной цистаденомы
На сегодняшний день научно подтверждённой теории возникновения простой кистомы не существует. По мнению некоторых гинекологов, такое новообразование формируется из функциональных кист яичника — фолликулярной и жёлтого тела, которые не до конца рассосались и начали наполняться серозным содержимым. Предрасполагающими факторами к развитию простой цистаденомы яичника служат:
Патогенез
Серозная кистома, как правило, формируется в одном из яичников. Сначала она представляет собой небольшое гладкостенное однокамерное (реже — многокамерное) новообразование. Его плотные соединительнотканные стенки выстланы изнутри однослойным кубическим или цилиндрическим реснитчатым эпителием, обладающим секреторной активностью. По мере роста внутри цистаденомы накапливается серозное содержимое — водянистая прозрачная жидкость светло-жёлтого цвета. В результате растущее опухолевидное образование сдавливает окружающие органы и нервные волокна, что приводит к возникновению болевого синдрома. При присоединении воспалительного процесса гладкая блестящая поверхность кистомы становится матовой и покрывается спайками.
Симптомы серозной цистаденомы
Клинической симптоматики при небольших (до 3 см) гладкостенных кистомах обычно не наблюдается, они становятся случайной находкой во время гинекологического обследования или УЗИ органов малого таза. По мере увеличения новообразования у пациентки возникают симптомы, связанные с давлением кистомы на соседние органы. Наиболее типичен болевой синдром. Обычно он носит характер тупых, ноющих, реже схваткообразных болей, возникающих в паховой области, за лобком или в пояснице. Кроме того, женщина может испытывать давление на мочевой пузырь, прямую кишку, ощущать наличие инородного тела.
При кистомах больших размеров возможно нарушение функций смежных органов из-за их сдавливания, что проявляется учащённым мочеиспусканием, дискомфортом в кишечнике, запорами, тошнотой, отёками нижних конечностей. В тех случаях, когда опухоль достигает в размерах 6—10 и более см, она может привести к увеличению живота или его видимой асимметрии. Менструальный цикл при серозных цистаденомах обычно не нарушен. Однако если новообразование является достаточно крупным и оказывает давление на яичник и/или матку, характер месячных изменяется — они становятся более обильными или слишком скудными и сопровождаются болезненными ощущениями. Крайне редко при неосложнённых простых кистомах наблюдается общая реакция организма в виде усталости, слабости, вялости, сниженной работоспособности, раздражительности.
Осложнения
Основная опасность несвоевременного выявления и неадекватного лечения серозной цистаденомы яичника — сдавливание соседних органов с нарушением их функций и возникновение острых состояний. Наиболее серьёзными осложнениями кистомы, требующими неотложного оперативного лечения, являются перекрут ножки (при её наличии) с некрозом новообразования и разрыв капсулы (апоплексия яичника) с попаданием его содержимого в брюшную полость и возникновением кровотечения. Об осложнённом течении заболевания могут свидетельствовать повышение температуры, резкое усиление боли, возникновение сильной тошноты или рвоты, выраженного недомогания с головными болями, головокружением и потерей сознания, резкая бледность, кровянистые выделения из влагалища. Иногда наблюдается рецидив заболевания после органосохраняющего оперативного вмешательства и злокачественное перерождение опухоли.
Диагностика
Для подтверждения или уточнения диагноза заболевания, проведения дифференциальной диагностики и выбора оптимального метода лечения пациенткам с подозрением на серозную цистаденому назначают комплексное гинекологическое обследование. В него входят:
Простую серозную цистаденому необходимо отличать от других доброкачественных новообразований яичников, в первую очередь, функциональных кист, папиллярной и псевдомуцинозной кистомы. Для исключения метастазирования в яичник одной из форм рака желудка пациенткам в обязательном порядке назначают фиброгастродуоденоскопию. Проведение фиброколоноскопии позволяет оценить степень вовлечения в процесс сигмовидной и прямой кишки. Альтернативным решением при невозможности проведения эндоскопического обследования желудка, прямой и сигмовидной кишки является рентгенография органов ЖКТ.
Также в ходе дифференциальной диагностики исключают злокачественное поражение яичников, тубовариальный абсцесс, внематочную беременность, патологию расположенных рядом органов — острый аппендицит, дистопию почек и другие пороки развития мочевыводящей системы, дивертикулёз сигмовидной кишки, костные и внеорганные опухоли малого таза. В таких случаях, кроме лабораторного и инструментального обследования, назначают консультации смежных специалистов — хирурга, онкогинеколога, гастроэнтеролога, онколога, уролога.
Лечение серозной цистаденомы
Основной метод лечения простой серозной кистомы — хирургическое удаление опухоли. Достоверных данных об эффективности медикаментозных и немедикаментозных способов терапии этого заболевания в гинекологии не существует. При выборе конкретного вида оперативного вмешательства учитывают возраст пациентки, наличие или планирование беременности, размеры опухоли. Основные цели лечения пациенток репродуктивного возраста — максимальное сохранение здоровой ткани яичника и профилактика трубно-перитонеального бесплодия (ТПБ). Женщинам в период перименопаузы рекомендованы радикальные операции, направленные на предотвращение рецидива цистаденомы и сохранение качества жизни.
Показанием к плановому проведению операции является наличие опухолевидного образования диаметром от 6 см, которое сохраняется на протяжении 4—6 месяцев. Решение о сроках удаления новообразования меньших размеров гинеколог принимает индивидуально с учётом результатов динамического наблюдения. В экстренном порядке хирургическое вмешательство проводится при подозрении на перекрут ножки или разрыв капсулы кистомы. Обычно плановая операция выполняется лапароскопически. Основными видами оперативных вмешательств при гладкостенной серозной цистаденоме являются:
Прогноз и профилактика
При своевременном обнаружении и хирургическом лечении прогноз заболевания является благоприятным: серозная цистаденома крайне редко рецидивирует и озлокачествляется. Женщинам репродуктивного возраста, перенесшим органосохраняющие вмешательства, одностороннюю овариоэктомию или аднексэктомию, рекомендуется планировать беременность не ранее чем через 2 месяца после операции. Полное восстановление после лапароскопического консервативного удаления серозной гладкостенной цистаденомы яичника наступает через 10—14 дней, после радикальных операций восстановительный период длится до 6—8 недель. Пациенткам показано диспансерное наблюдение у врача-гинеколога. По наблюдениям американских специалистов, профилактический эффект в отношении развития доброкачественных цистаденом яичника оказывает приём комбинированных оральных контрацептивов монофазного действия.
Серозная папиллярная цистаденома что это
Среди доброкачественных эпителиальных опухолей серозные и муцинозные опухоли являются наиболее частыми. Они составляют более половины всех доброкачественных новообразований яичников, встречаются в любом возрасте. Серозные опухоли наблюдают чаще муцинозных и обнаруживают преимущественно в возрасте 30—55 лет, а муцинозные—в 40—60 лет.
Среди серозных опухолей наиболее часто встречают цистаденому (цилиоэпителиальная кистома) и папиллярную цистаденому (папиллярная кистома).
Серозная цистаденома чаще бывает односторонняя, однокамерная и, как правило, гладкостенная. Величина ее 3—30 см. Содержимое—прозрачная серозная жидкость соломенного цвета. Выстилающий стенку эпителий однорядный кубический или уплощенный, реже цилиндрический. Мерцательный эпителий наблюдают лишь местами. Капсула опухоли в основном плотноволокнистая.
Грубососочковая цистаденома (кистома). На ее внутренней поверхности обнаруживают плотные сосочковые образования и бляшки, массивная плотная соединительнотканная основа которых нередко находится в состоянии отека или гиалиноза. Эпителий, покрывающий эти сосочки и бляшки, тот же, что и выстилающий эпителий цилиоэпителиальной кистомы.
Папиллярная цистаденома (кистома) чаще бывает многокамерная. Характерно наличие мягких сосочковых разрастаний, которые, заполняя одну или многие камеры опухоли, напоминают по виду цветную капусту. В других наблюдениях они представлены небольшим количеством бородавчатых разрастаний. При наличии известковых отложений папиллярные образования отличаются значительной плотностью. Величина папиллярных кистом сравнительно небольшая. Они чаще, чем цилиоэпителиальные кистомы, бывают двусторонними. Их жидкое содержимое то желтоватого, то коричневатого цвета. Очень часто папиллярные разрастания обнаруживают не только на внутренней, но и на наружной поверхности кистозной опухоли. Многочисленные сосочки в папиллярных кистомах имеют то сравнительно тонкую, насыщенную клетками и кровеносными сосудами, то большей толщины соединительнотканную основу. Эпителиальный покров сосочков однорядный, отличается особенно большим сходством с трубным эпителием. В строме сосочков, реже в стенке кистомы обнаруживают псаммомные тельца.
Поверхностная папиллома встречается редко. Микроскопически она представляет собой опухоль папиллярного строения, чаще двустороннюю, обычно большого размера, расположенную на поверхности яичника и иногда полностью окутывающую его. Типичная поверхностная папиллома характеризуется теми же особенностями строения, что и папиллярная кистома.
В дифференциально-диагностическом отношении необходимо учитывать микропапиллоз (микропапилломатоз, бородавчатый яичник), который встречается чаще у пожилых женщин. При микропапиллозе сосочки обычно очень мелкие, не ветвящиеся, располагаются на поверхности яичника в виде небольших очаговых скоплений, покрытых сочным мезотелием.
Серозная аденофиброма, как цистаденофиброма, относится к числу сравнительно редких опухолей. Иногда она представляет собой фиброзно-измененный яичник, иногда мелкая аденофиброма (0,1-0.3 см) располагается в корковом слое. В отдельных наблюдениях небольшие опухоли имеют толстую ножку, которая соединяет их с поверхностью яичника. Однако чаще аденофиброма сочетается с кистозными образованиями (серозная цистаденофиброма). Такие опухоли бывают небольшой величины, реже достигают 20 см. Плотная часть опухоли построена по типу фибромы, в которой наблюдают железистые включения, местами резко расширенные и выстланные кубическим зиителием: выстилающий эпителий кистозных образований бывает цилиндрическим, нередко реснитчатым. В некоюрых цистаденофибромах обнаруживают плотные сосочковые образования и бляшки, микроскопически имеющие сходство с таковыми в грубососочковой кистоме. но с включением в соединительнотканной основе их железистых структур.
Среди муцинозных опухолей можно выделить 3 основные группы. К 1-й из них относятся муцинозные опухоли, большинство которых возникает из мюллерова они гелия. Ко 2-й группе относятся те муцинозные кистомы, которые сочетаются с опухолями Бреннера. Источником происхождения 3-й группы муцинозных опухолей (примерно 5-6% всех муцинозных опухолей) является энтодермальный эпителий кишечного типа. О тератоидном генезе их свидетельствует наличие в них бокаловидных и энтерохромаффинных клеток.
Муцинозная цистаденома является наиболее простой формой муцинозных опухолей [отсюда и название простая (сецернирующая) муцинозная кистома]. Она встречается наиболее часто, преимущественно односторонняя; двустороннее поражение наблюдают примерно в 10% случаев. Имеет величину 15-30 см, изредка 50 см. Опухоль округлая или овоидная, в большинстве случаев многокамерная. Содержимое различной величины камер обычно желеобразное. Внутренняя поверхность их гладкая, выстлана однорядным высоким цилиндрическим эпителием, сходным с эпителием слизистой оболочки цервикального канала. Митозы не обнаруживаются. Для эпителия муцинозных цистаденом характерна способность к образованию слизи (муцина). Муцин располагается в клетках в виде мелких капелек и выявляется при окраске муцикармином, альциановым синим и IIIИК-методом. Наряду с указанным эпителием иногда обнаруживают кубический, местами уплощенный, а в отдельных наблюдениях и цилиндрический эпителий типа трубного диморфная муцинозно-серозная цистаденома).
«Псевдонапиллярная» муцинозная цистаденома чаще бывает односторонняя многокамерная, иногда с наличием компактных участков. Гистологически «псевдонаниллярные» муцинозные кистомы представляют собой ту же простую муцинозную кистому с наличием картин ложнососочкового строения.
Папиллярную муцинозную цистаденому наблюдают реже псевдопапиллярной муцинозной, более чем в половине случаев она бывает двусгоронняя. На внутренней поверхности камер кистомы обнаруживают сосочковые разрастания, иногда напоминающие но виду цветную капусту. Сосочки имеют соединительнотканную основу. Эпителиальный покров сосочков при доброкачественном варианте муцинозных кистом однорядный. Высота и форма клеток может варьировать: наряду с высоким цилиндрическим эпителием наблюдают кубические и бокаловидные клетки; можно встретить высокие узкие клетки с вытянутыми ядрами и небольшим количеством цитоплазмы в виде ободка. Иногда отмечают нарушения в процессе слизеобразования: некоторые клетки теряют способность продуцировать слизь, цитоплазма других клеток переполнена капельками муцина.
Муцинозная аденофиброма встречается редко, состоит из двух компонентов: ткани типа фибромы и железистых включений или мелких кист, выстланных высоким цилиндрическим эпителием. Из мелких кист могут развиваться крупные полостные образования, выстланные тем же эпителием, муцинозная цистаденофиброма.
Серьезным, хотя и редким, осложнением муцинозных опухолей яичников является псевдомиксома брюшины. Одним из механизмов развития ее является пропитывание слизью стенки муцинозной цистаденомы с последующим некрозом и разрывом. Излитие желеобразного содержимого в брюшную полость вместе с опухолевыми фрагментахми и ведет к имплантации последних на брюшине. При наличии у одной и той же больной муцинозной опухоли яичника и мукоцеле червеобразного отростка трудно определить, является ли опухоль или мукоцеле, или и то и другое, первичной локализацией поражения. В подобных случаях, руководствуясь практическими целями, опухоль яичника рекомендуют рассматривать как первичную, отмечая поражение аппендикса как дополнительное.
При воспалительных явлениях в стенке кистозной опухоли можно наблюдать псевдоксантомные клетки; их необходимо дифференцировать от очаговых скоплений лютеинизированных стромальных клеток. Они имеют овальную и полигональную форму, светлую или эозинофильную цитоплазму и небольшое ядро. Эти клетки изредка встречаются в доброкачественных, пролиферирующих и злокачественных опухолях, чаще в серозных и муцинозных. Лютеинизированные стромальные клетки — энзиматически активные клетки, содержат линиды, принимают участие в биосинтезе стероидов, обладают эндокринной, в частности, эстрогенной активностью; об этом свидетельствуют и маточные кровотечения у подобных больных, диффузные и очаговые гиперпластические процессы эндометрия и пролиферативные изменения трубного эпителия у большинства таких женщин. Новообразования подобного рода, именуемые в литературе как «опухоли с функционирующей стромой», могут продуцировать не только эстрогены, но и андрогены.
Цистаденома яичника
Цистаденома яичника – самая частая доброкачественная опухоль у пациенток репродуктивного возраста. Она имеет кистозное строение. Это жидкостное, в 25% случаев многокамерное образование. Стандартные размеры – от 3 до 15 см. Цистаденомы всегда имеют капсулу. Её толщина – 1-2 мм. Некоторые опухоли обладают потенциалом к злокачественной трансформации. Чтобы выполнить удаление цистаденомы яичника минимально инвазивным (лапароскопическим) методом, вы можете обратиться в клинику СОЮЗ.
Причины цистоаденомы яичника
Точные причины цистаденомы яичника не установлены. Известны некоторые факторы риска:
Виды цистоаденомы яичника
Есть три основных вида цистаденомы яичника:
Каждый вариант делится на два типа:
В большинстве случаев папиллярные образования однокамерные, не превышают в диаметре 12 см. Внутри выявляются выросты длиной 3-10 мм.
Симптомы цистоаденомы яичника
Мелкие цистаденомы не имеют симптомов. Но некоторые из них достигают в диаметре 15-40 см. Гигантские образования занимают практически всю брюшную полость.
Основные симптомы цистаденомы яичника:
Симптомами разрыва кисты, кровоизлияния или перекрута яичника являются резкая боль в животе, лихорадка, напряжение мышц передней брюшной стенки. Такие ситуации требуют экстренного хирургического вмешательства.
Диагностика цистоаденомы яичника
Основной метод диагностики цистаденомы яичника – УЗИ.
С помощью этого исследования нельзя достоверно отличить функциональную кисту от цистаденомы, если последняя имеет сопоставимые размеры. В такой ситуации применяется тактика динамического наблюдения. Повторное УЗИ проводят через 4-6 недель. Большинство функциональных кист за это время уменьшаются или исчезают, в то время как цистаденома сохраняется и может даже увеличиваться в размерах.
При подозрении на злокачественный процесс требуется проведение КТ, реже используется МРТ.
Для оценки прогноза цистаденомы яичника выполняется расчет индекса малигнизации (RМI). Он учитывает возрастную категорию, результаты УЗИ и лабораторных анализов.
Хирургическое лечение цистоаденомы яичника
Тактика наблюдения может использоваться в таких ситуациях:
Повторное обследование пациентки проводится через 6 месяцев, а в дальнейшем – ежегодно.
Если требуется лечение цистаденомы яичника, то оно всегда хирургическое. Пункция яичника не проводится: после этой процедуры образование часто рецидивирует. Хирургическая тактика зависит от размера образования, возраста женщины и наличия у неё репродуктивных планов.
В возрасте 18-44 лет предпочтение отдают щадящим операциям в объеме цистэктомии (удаления кистозного образования) или резекции яичника (частичного удаления органа). В клинике СОЮЗ хирургические вмешательства выполняются с использованием минимально инвазивного лапароскопического доступа. Лапаротомная операция применяется редко, в основном при наличии солидного (плотного) компонента цистаденомы, так как в этом случае есть риск малигнизации (трансформации в рак).
Во время операции опухоль пунктируют для получения содержимого, которое исследуют для выявления раковых клеток. Затем проводят эндоскопический осмотр внутренней поверхности капсулы. При использовании лапароскопического доступа материал извлекают в эндоскопическом контейнере, не допуская его повреждения. В этом случае раковые клетки, если они есть, не попадут в брюшную полость.
При необходимости удаленные ткани могут быть сразу исследованы, так как в случае пограничных или злокачественных опухолей требуется более радикальная операция (как минимум удаление яичника, маточной трубы на стороне поражения, части яичника на противоположной стороне, больного сальника и нескольких лимфоузлов).
У женщин после 50 лет предпочтительно полное удаление яичников и маточных труб. В этом случае в отдаленном периоде после операции кисты гарантированно не рецидивируют, а кроме того, исключается развитие рака яичников.
Куда обратиться при цистоаденоме яичника
Для лечения цистаденомы обратитесь в клинику СОЮЗ. У нас работают гинекологи с большим опытом, которые провели уже сотни лапароскопических операций на яичниках. Несколько причин, почему стоит пройти лечение в нашей клинике:
Чтобы записаться на прием к гинекологу, пройти обследование и лечение в клинике СОЮЗ, позвоните по указанному на сайте номеру телефона или закажите обратный звонок.
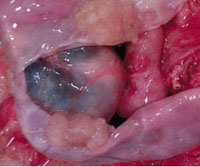
Папиллярная кистома яичника
Папиллярная кистома яичника – разновидность серозной опухоли овариальной ткани, имеющая выраженную капсулу, внутреннюю выстилку, образованную сосочковыми разрастаниями эпителия, и жидкое содержимое. Папиллярная кистома яичника проявляется чувством тяжести и болезненности внизу живота, дизурическими явлениями, менструальными расстройствами, бесплодием, асцитом. Некоторые виды опухолей данного типа могут перерождаться в аденокарциному. Папиллярная кистома яичника диагностируется с помощью влагалищного исследования, УЗИ, МРТ, определения маркера СА-125, лапароскопии. Из соображений онконастороженности наличие папиллярной кистомы яичника требует удаления пораженного яичника или матки с придатками.
Общие сведения
Папиллярная кистома яичника чаще развивается в репродуктивном возрасте, несколько реже – во время климакса и практически не встречается до пубертата. Частота папиллярных кистом в гинекологии составляет порядка 7% от всех опухолей яичников и почти 34% от опухолей эпителиального типа. Папиллярные кистомы яичника склонны к бластоматозному перерождению в 50-70% случаев, поэтому рассматриваются как предраковое заболевание. Наличие папиллярной кистомы яичника у 40% пациенток сочетается с другими опухолевыми процессами репродуктивных органов – кистой яичника, миомой матки, эндометриозом, раком матки.
Причины
В вопросе о причинах возникновения папиллярной кистомы яичника современная гинекология имеет несколько гипотез. Согласно одной из теорий, папиллярные кистомы яичника, как и другие опухолевые образования овариальной ткани, развиваются на фоне хронической гиперэстрогении, вызванной гиперактивностью гипоталамо-гипофизарной системы. Другая теория основана на доводах о «постоянной овуляции», обусловленной ранней менархе, поздней менопаузой, малым количеством беременностей, отказом от лактации и т. д. Согласно теории генетической предрасположенности, в развитии папиллярной кистом яичника имеет значение наличие у членов семьи женского пола опухолей яичников и рака молочной железы.
Предполагается, что кистомы яичника могут развиваться из покровного эпителия, из окружающих яичник рудиментных элементов или участков смещенного маточного или трубного эпителия. Развитие папиллярной кистомы яичника может быть ассоциировано с носительством ВПЧ или герпеса II типа, частыми воспалениями (эндометритом, оофоритом, аднекситом), нарушенным менструальным циклом, многократным прерыванием беременности.
Классификация папиллярных кистом яичников
Морфологически папиллярная кистома яичника характеризуется сосочковыми разрастаниями эпителия на ее внутренней, а иногда и наружной поверхности. По локализации сосочковидных разрастаний папиллярная кистома яичника может быть инвертирующей (30%), эвертирующей (10%) и смешанной (60%). Инвертирующая кистома характеризуется отдельными сосочками или массивными папиллярными разрастаниями, выстилающими только внутреннюю поверхность стенки опухоли. У эвертирующей кистомы сосочковые разрастания покрывают лишь наружную поверхность стенки. При папиллярной кистоме яичника смешанного типа сосочки располагаются и снаружи, и внутри капсулы.
В плане онконастороженности чрезвычайно важна гистологическая форма папиллярной кистомы яичника. Различают папиллярные кистомы яичника без признаков озлакочествления, пролиферирующие (предрак) и злокачественные (малигнизированные). Папиллярная кистома яичника чаще имеет многокамерную структуру, неправильно округлую форму, выпуклые стенки, короткую ножку. Внутри камер кистомы содержится жидкая среда желтовато-коричневого цвета.
Стенки камер содержат неравномерно располагающиеся сосочковидные разрастания, количество которых может изменяться, а форма напоминать по виду кораллы или цветную капусту. Мелкие и множественные папиллы придают стенке кистомы бархатистый вид. При прорастании эпителиальных сосочков через стенку кистомы происходит обсеменение париетальной брюшины таза, второго яичника, диафрагмы и соседних органов. Поэтому эвертирующие и смешанные папиллярные кистомы рассматриваются как потенциально злокачественные и более склонные к переходу в рак яичника.
Для папиллярных кистом яичников характерна двусторонняя локализация с разновременным развитием опухолей и интралигаментарный рост. Папиллярные кистомы яичников больших размеров развиваются крайне редко.
Симптомы папиллярной кистомы яичника
На ранней стадии заболевания симптомы не выражены. Клиника папиллярной кистомы яичника манифестирует с появления ощущений тяжести, болезненности внизу живота; боли нередко иррадиируют в нижние конечности и поясницу. Рано отмечается развитие дизурических явлений, нарушения дефекации, общей слабости. У некоторых женщин может наблюдаться нарушение менструального цикла по типу аменореи или меноррагии.
При эвертирующей и смешанной формах кистом развивается асцит серозного характера; геморрагический характер асцитической жидкости указывает на наличие злокачественной кистомы. Асцит сопровождается увеличением размеров живота. Спаечный процесс в малом тазу нередко приводит к бесплодию.
При перекруте ножки папиллярной кистомы яичника, образованной растянутыми связками, яичниковой артерией, лимфатическими сосудами, нервами, маточной трубой, возникает некроз опухоли, что клинически сопровождается признаками острого живота. Разрыв капсулы кистомы сопровождается развитием внутрибрюшного кровотечения, перитонита.
Диагностика папиллярной кистомы яичника
Папиллярная кистома яичника распознается с помощью проведения влагалищного исследования, УЗИ, диагностической лапароскопии, гистологического анализа. При бимануальном гинекологическом исследовании пальпируется одно- или двустороннее безболезненное овоидное образование, оттесняющее матку к лонному сочленению. Консистенция кистомы тугоэластическая, иногда неравномерная. Эвертирующие и смешанные кистомы, покрытые сосочковыми выростами, имеют мелкобугристостую поверхность. Межсвязочное расположение обусловливает ограниченную подвижность папиллярных кистом яичника.
В процессе гинекологического УЗИ точно устанавливаются размеры кистомы, толщина капсулы, уточняется наличие камер и сосочковидных разрастаний. При пальпации живота, а также с помощью УЗИ брюшной полости может выявляться асцит. Обнаружение опухоли яичника требует исследования онкомаркера СА-125. В ряде случаев для уточнения диагноза целесообразно проведение КТ или МРТ малого таза. Окончательное подтверждение диагноза и выяснение морфологической формы папиллярной кистомы яичника производится в процессе диагностической лапароскопии, интраоперационного гистологического исследования.
Лечение папиллярной кистомы яичника
В отношении папиллярной кистомы яичника показана только хирургическая тактика. При условии отсутствия признаков малигнизации кистомы у пациенток репродуктивного возраста ограничиваются оофорэктомией – удалением яичника на стороне поражения. При двусторонних кистомах, независимо от возраста, производится тотальная оофорэктомия.
В пременопаузу и менопаузу, а также при пограничных или злокачественных кистомах выполняется надвлагалищная ампутация матки с придатками или пангистерэктомия. Для уточнения морфологической формы кистомы и определения объема вмешательства во время операции опухолевая ткань подвергается срочному гистологическому исследованию.
Интраоперационное обнаружение асцита, диссеминации папилл по поверхности опухоли и брюшине напрямую не указывает на злокачественность кистомы и не может служить поводом для отказа от операции. После удаления папиллярной кистомы яичника очаги диссеминации регрессируют, а асцит не возобновляется.
Прогноз при папиллярной кистоме яичника
Своевременность диагностики и удаления папиллярной кистомы яичника практически исключает возможность их рецидива в виде рака яичников. Тем не менее, для исключения онкологических рисков после операции пациентки подлежат наблюдению гинеколога. При отказе от лечения папиллярная кистома яичника может принимать неблагоприятное течение с развитием асцита, осложнений (перекрута ножки, разрыва капсулы), малигнизацией.