сильно болит голова при беременности на втором триместре что делать
Мигрень при беременности
Поделиться:
Мигрень — неприятное заболевание, которое может беспокоить человека в течение всей жизни. К сожалению, при беременности оно не исчезает, а порой и наоборот — даже усиливается. При этом снимать приступы головной боли становится труднее, ведь большинство эффективных препаратов противопоказаны будущей маме.
Мигрень и гормональные изменения при беременности
Мигрень во время беременности может временно отступать, а может и усиливаться, значительно ухудшая общее самочувствие. Усиление происходит, по большому счету, из-за обезвоживания при сильной рвоте, которая может быть проявлением как мигрени, так и токсикоза. В самом начале беременности у многих женщин частота болевых приступов увеличивается, что связано с резким ростом гормона эстрогена.
К счастью, в большинстве случаев с 12-й недели частота и выраженность мигреней заметно снижается. Но есть и плохая новость: если приступов не стало меньше на сроке 10–12 недель, то, скорее всего, частые головные боли будут преследовать вас на протяжении всей беременности.
Профилактика мигрени при беременности
Находясь в положении, использовать многие методы лечения (лекарственные и нелекарственные) противопоказано, а течение заболевания может усугубиться. Поэтому правильнее начинать профилактику еще до беременности. Если у вас мигрень, беспокоят частые или тяжелые приступы, вы принимаете обезболивающие препараты чаще двух раз в неделю, то необходимо провести профилактическую терапию еще на этапе планирования.
Читайте также:
Женские головные боли
Еще один важнейший момент профилактики — контроль провокаторов приступа. У каждой женщины с мигренями обычно есть свои «любимые» провокаторы, например, недосыпание, прием вина или пива, резкие запахи, мелькающий свет, громкий звук. Хороший профилактический эффект оказывают умеренные физические нагрузки, прогулки на свежем воздухе, а также массаж шейно-воротниковой зоны при необходимости.
Среди лекарственных препаратов наиболее безопасны бета-блокаторы, а именно пропранолол. У этого лекарства множество показаний, в том числе снижение высокого артериального давления при беременности, а также профилактика мигрени. Дозу и длительность курса назначает врач.
Лечение приступа мигрени
Если приступ мигрени все-таки развился, то можно попробовать снять боль нелекарственными методами. Иногда помогает прием крепкого чая или кофе, колы. У многих боль проходит, если удается уснуть.
Если боль быстро нарастает и приводит к выраженному ухудшению самочувствия, то без таблеток не обойтись. Необходимо помнить, что прием обезболивающих препаратов в первом и третьем триместрах может нанести вред плоду! Наиболее безвредным, хоть и не самым эффективным, препаратом является парацетамол. Максимальная суточная доза, которую можно принять при беременности, — 1000 мг. А вот препараты, содержащие метамизол натрия (анальгин, баралгин и др.), беременным принимать нельзя!
Если парацетамол не снимает приступ, можно попробовать комбинированные препараты, содержащие парацетамол и кофеин (например мигренол). При тяжелых приступах мигрени, когда другие обезболивающие не эффективны, врач может рекомендовать прием преднизолона.
В редких случаях при тяжелом течении приступов мигрени применяются триптаны (суматриптан и др.). Стоит отметить, что безопасность этой группы препаратов не исследовалась у беременных, однако когда триптаны все-таки использовались, вреда для здоровья матери и ребенка не было обнаружено (это указано в инструкции к препарату).
Те, кто страдает мигренью, знают, что головная боль далеко не единственный симптом. Многие тяжело переносят сопутствующую тошноту и рвоту. Без лекарств при мигрени можно попробовать справиться с тошнотой (например, принимать легкоусвояемую пищу), но не со рвотой. Многократно возникая, она может привести к потере жидкости и важных минералов, а в тяжелых случаях — даже нанести вред здоровью матери и ребенка. В таких случаях применяют противорвотные средства (метоклопрамид, ондансетрон). При тошноте эффективно назначение витамина В6 в дозе 30 мг в сутки.
Мигрень — неприятное заболевание, однако его можно контролировать. Если у вас мигрень и вы планируете беременность, позаботьтесь о себе заранее. Пройдите курс профилактической терапии. И, конечно, узнайте у своего врача, как эффективно справляться с приступами именно в вашем случае.
Товары по теме: [product strict=» пропранолол»]( пропранолол), [product strict=» парацетамол»]( парацетамол), [product strict=» мигренол»]( мигренол), [product strict=» метоклопрамид»]( метоклопрамид), [product strict=» ондансетрон»]( ондансетрон), [product strict=» витамин В6«]( витамин В6)
Коронавирусная инфекция у беременных
28 декабря 2020
По мнению экспертов ВОЗ, беременные женщины являются подверженными коронавирусной инфекции из-за изменений в организме (прежде всего, в органах дыхательной и иммунной системы), в связи с чем должны соблюдать меры социального дистанцирования. В то же время имеющиеся данные не свидетельствуют о более тяжелом течении COVID-19 у беременных женщин по сравнению с общей популяцией взрослых людей
Группу наиболее высокого риска развития тяжелых форм COVID-19 составляют беременные, имеющие соматические заболевания: хронические заболевания легких, в том числе бронхиальная астма средней и тяжелой степени тяжести; заболевания сердечно-сосудистой системы, артериальная гипертензия; сахарный диабет; иммуносупрессия, в т.ч. на фоне лечения онкологических заболеваний; ожирение; хроническая болезнь почек, заболевания печени, системные заболевания.
Течение заболевания:
Госпитализация беременных для лечения COVID-19
Показаниями к госпитализации беременных с COVID-19 во всех случаях являются среднетяжелые и тяжелые формы заболевания, они должны быть госпитализированы в карантинные стационары в соответствии с установленным порядком маршрутизации.
При легкой форме заболевания беременные могут получать лечение в домашних условиях под контролем участкового терапевта и врача акушера-гинеколога.
Терапия подбирается с учетом степени тяжести заболевания и может включать в себя «антибактериальные и противовирусные препараты, иммуномодуляторы, антикоагулянты и оксигенотерапию».
Стоит ли откладывать беременность?
При легком течении COVID-19 до 12 недель гестации, в связи с недоказанным отрицательным влиянием на плод, возможно пролонгирование беременности до доношенного срока.
Коронавирусная инфекция ни в коем случае не является показанием к прерыванию беременности. Если возникает угроза — она может возникать и по абсолютно другим причинам, не потому что женщина больна коронавирусом. Она получает лечение и от коронавирусной инфекции, и от причин, которые вызывают угрозу беременности. И донашивает свою беременность.
Часто задаваемые вопросы:
Тест на Ковид беременным проводят при выявлении признаков острого респираторного вирусного заболевания, гриппа.
При наличии медицинских показаний КТ беременным женщинам проводят. Чтобы снизить лучевую нагрузку на плод, КТ исследование проводят с использованием специального рентгеноотражающего фартука, свинцового одеяла.
Обследование на коронавирусную инфекцию проводят не ранее 7 дней до плановой госпитализацией на родоразрешение всем беременным. При внеплановой госпитализации в родильный дом тест на коронавирусную инфекцию проведут при поступлении.
Партнерские роды в настоящее время запрещены, в соответствии
с пунктом 3.8 Постановления главного государственного санитарного врача РФ от 13.07.2020 № 20 «О мероприятиях по профилактике гриппа и острых респираторных вирусных инфекций, в том числе коронавирусной инфекции в эпидемическом сезоне 2020-2021 годов».
В сложившейся эпидемической ситуации врачам акушерам-гинекологам рекомендовано пересмотреть индивидуальные планы обследования и наблюдения беременных женщин, уменьшив количество очных консультаций до минимального, позволяющих оценить состояние беременной женщины и состояние плода.
Больничный лист беременной женщине может быть выписан при наличии заболевания. Но переход на дистанционную работу беременной женщины является одним из методов профилактики заболевания. Данный вопрос решается по согласованию с работодателем.
Как обезопасить себя во время беременности в период Ковид?
Идеальным методом защиты беременной женщины от заражения коронавирусной инфекцией является её пребывание дома, особенно после 30 недель беременности (в период пребывания в отпуске по беременности и родам).
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
Опасность низкого давления при беременности
Нормальное артериальное давление для каждого человека своё, но общепризнанной нормой считаются показатели 120/80 мм рт. ст. Допускаются отклонения.
Если человек чувствует себя хорошо, то патологии нет. Если же самочувствие ухудшается, то необходимы мероприятия по коррекции состояния.
Пониженное давление при беременности в некоторых случаях является состоянием нормы. Но состояние женщины при этом требует наблюдения.
Также нередко необходимы мероприятия по повышению давления. В противном случае могут возникнуть нежелательные осложнения.
Причины снижения давления
Регулярное измерение давления позволит диагностировать гипотонию или гипертонию, если они развились у пациента. Гипотония или пониженное давление
бывает нескольких видов. Это может быть нейроциркуляторная гипотония (вегето-сосудистая), которая приобретает хроническую форму. Это серьёзное заболевание,
которое возникает у женщины до беременности и длится годами. Пациентке следует постоянно регулировать своё состояние.
Также может развиваться вторичная гипотония. Она является состоянием, спровоцированным каким-либо другим заболеванием или состоянием.
Чрезмерные физические нагрузки, нервные перенапряжения, работа без отдыха также способны вызывать патологию. Потому женщине очень важно при
беременности ограждать себя от чрезмерного напряжения.
Низкое давление при беременности нередко возникает на ранних сроках. В таком случае это состояние спровоцировано самой беременностью, токсикозом.
На данном сроке понижение давления является физиологической нормой, если давление не падает слишком сильно.
Осложнения при гипотонии
Какое давление должно быть у беременной женщины? Показатели индивидуальны, но лучше, чтобы они были приближены к показателям нормы. По этому
вопросу следует проконсультироваться с врачом. В учёт принимаются показатели женщины до беременности. Если женщина страдала гипотонией до беременности,
то при показателях ниже нормы она может чувствовать себя хорошо.
Но в этом случае существует реальная угроза для состояния плода. Слишком низкие показатели артериального давления провоцируют недостаточное кровоснабжение
плода. Такое состояние вызывает гипоксию или кислородное голодание. Это опасное осложнение вызывает различные нарушения развития плода, замедление его роста,
патологии центральной нервной системы и др.
Если развились осложнения во время беременности в виде маточного кровотечения, то возникает реальная угроза выкидыша. Об этом также свидетельствует состояние
низкого давления. Потому беременной женщине необходимо знать, какое давление должно быть у беременных и, в частности, у неё.
Симптомы
Гипотония проявляется общей слабостью, быстрой утомляемостью женщины, потемнением в глазах, особенно, при резком вставании. При этом возникает
головокружение, могут появляться головные боли в области затылка.
Нередки предобморочные состояния у женщины и обмороки. Тошнота, рвота, одышка, недостаточность кислорода, учащение пульса, повышенная потливость
также сопровождают сниженное давление при беременности.
Лечение
Самостоятельное устранение патологии должно проводиться постоянно. Весь образ должен быть направлен на задачу, как повысить давление беременной женщины.
Необходим полноценный сон и достаточный отдых. Это непременные условия восстановления нормального состояния. Гипотоникам рекомендован сон не менее 9-10 часов.
Полезен также дневной сон.
Питание женщины должно быть сбалансированным и калорийным. Это важная составляющая здоровья женщины при беременности и её будущего ребёнка.
Диета назначается доктором.
Также важны регулярные физические нагрузки. Специальная гимнастика для беременных, аквааэробика, одобренная врачом, регулярные прогулки на свежем
воздухе в значительной степени улучшат состояние пациентки.
Существуют медикаментозные средства, которые применяются для повышения давления (цитрамон, пантокрин, кофеин-бензоат натрия, настойки элеутерококка
и женьшеня, лимонник), но не все они могут применяться беременной. Лучше выяснить у врача, как повысить давление при беременности медикаментозными средствами.
Лечение мигрени во время беременности
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Каждая четвертая женщина в репродуктивном возрасте страдает мигренью с разной частотой приступов. Лечение мигрени в период беременности представляет собой сложную проблему для врачей и пациенток. Сегодня более 70% женщин принимают рецептурные и безрецептурные препараты во время беременности. При этом информация о безопасности приема беременными таких препаратов часто отсутствует. Именно поэтому врачи и пациентки используют те или иные лекарственные препараты без заранее разработанной и согласованной стратегии контроля мигрени, принимая решение зачастую уже в начале очередного приступа. В статье представлена подробная информация об особенностях течения, а также правилах управления мигренью в период беременности. Приведены рекомендации по разработке оптимальной стратегии купирования приступов и профилактической терапии. Следование таким рекомендациям позволит пациенткам адекватно подготовиться к беременности, избежать приема небезопасных препаратов, сохраняя при этом оптимальный контроль над частотой и длительностью приступов мигрени в этот ответственный период.
Ключевые слова: мигрень, беременность, купирование приступов, профилактическое лечение, суматриптан, нейростимуляция.
Для цитирования: Латышева Н.В., Филатова Е.Г., Наприенко Н.В. Лечение мигрени во время беременности. РМЖ. Медицинское обозрение. 2020;4(9):601-605. DOI: 10.32364/2587-6821-2020-4-9-601-605.
N.V. Latysheva, E.G. Filatova, N.V. Naprienko
Sechenov University, Moscow, Russian Federation
One in four women of reproductive age suffers from migraines with varying incidence of episodes. Treatment of migraines during pregnancy is a complex problem for doctors and patients. Nowadays, more than 70% of pregnant women receive prescription and over-the-counter medications during pregnancy. At the same time, information about the safety of taking such drugs by pregnant women is commonly not available. That is why doctors and patients use certain medications without a premeditated and coordinated tactics for controlling migraines, commonly making a decision at the beginning of the next episode. The article provides detailed information about the course patterns, as well as the rules for managing migraines during pregnancy. The article also describes the recommendations for developing an optimal tactics for relieving seizures and preventive therapy. Following these recommendations will allow patients to adequately prepare for pregnancy, avoid taking unsafe medications, while maintaining optimal control over the incidence and duration of migraine episodes during this critical period.
Keywords: migraine, pregnancy, seizure prevention, preventive treatment, sumatriptan, neurostimulation.
For citation: Latysheva N.V., Filatova E.G., Naprienko N.V. Treatment of migraines during pregnancy. Russian Medical Inquiry. 2020;4(9):601–605. DOI: 10.32364/2587-6821-2020-4-9-601-605.
Введение
Мигрень — широко распространенная первичная форма головной боли (ГБ), которая проявляется в виде повторяющихся приступов, часто сопровождающихся тошнотой, рвотой, фото- и фонофобией. Распространенность мигрени, по разным оценкам, составляет от 2,6% до 21,7%, а средний показатель находится на уровне 14,7% [1]. В России распространенность мигрени достигает 20,8%, что приблизительно составляет более 30 млн человек [2].
Распространенность мигрени у женщин более чем в 2 раза превышает этот показатель у мужчин, а наибольшая распространенность мигрени внутри женской популяции приходится на репродуктивный возраст [3]. По этой причине вопросы тактики ведения пациенток с мигренью во время беременности имеют высокую актуальность. Вопросы планирования беременности, а также правила приема препаратов для обезболивания и подходы к профилактическому лечению мигрени во время беременности обсуждаются очень часто.
Течение мигрени в период беременности
У 50–70% женщин в период беременности наступает улучшение течения мигрени без ауры [4]. Приступы мигрени становятся мягкими, крайне редкими, а у большинства пациенток в этой группе мигрень полностью исчезает. Улучшение наступает после I триместра, начиная с 12–14-й нед. беременности. Это связано с тем, что к началу II триместра уровень эстрогенов стабилизируется и начинает расти, а его колебания прекращаются (рис. 1). Мигрень с аурой во время беременности прекращается реже, приблизительно у 40% пациенток.
В то же время при сохранении ГБ в этот период необходимо провести дифференциальную диагностику и определить форму ГБ. Тревожными симптомами в период беременности являются:
появление новой, необычной ГБ;
резкое учащение приступов мигрени;
присоединение новых, необычных симптомов ГБ, включая нарушение зрения, чувствительности, афазию, парезы конечностей;
появление мигренозной ауры у пациенток с предшествующей мигренью без ауры;
повышение артериального давления во время ГБ;
Наличие активной мигрени в период беременности не влияет на течение самой беременности и развитие плода, однако повышает риск преэклампсии и гестационной артериальной гипертензии. Более того, сохранение активной мигрени, особенно мигрени с аурой, в период беременности повышает риск острых нарушений мозгового кровообращения (ОНМК) в 15–17 раз [5]. Распространенность ОНМК во время беременности и в раннем послеродовом периоде составляет 34,2 случая на 100 000 родов [5].
Купирование приступов
Подбор лекарственной терапии для пациенток c мигренью в период беременности вызывает значительные сложности. Тяжесть мигрени может быть особенно высокой на протяжении I триместра. Развернутые некупированные приступы мигрени зачастую сопровождаются тошнотой, рвотой и приводят к ненужным страданиям и обезвоживанию, особенно у пациенток, страдающих ранним токсикозом. Несмотря на стремление избегать приема лекарственных препаратов (особенно на ранних сроках беременности) для минимизации риска нарушений развития плода, многие пациентки с ГБ начинают бесконтрольно принимать анальгетики. Поэтому важность предварительного консультирования и обучения пациенток правильному контролю ГБ невозможно переоценить.
Небеременным женщинам рекомендуется принимать лекарства для купирования приступов мигрени как можно раньше, не позднее 1 ч после начала приступа. Такой подход позволяет ускорить облегчение и полностью прекратить приступ мигрени в короткие сроки. Беременность является единственным периодом в жизни женщины, когда этой рекомендацией можно временно пренебречь. Пациенткам, стремящимся минимизировать употребление лекарственных препаратов, можно рекомендовать ступенчатый подход, когда лечение приступов легкой и средней тяжести начинают с нелекарственных методик.
Если пациентка принимает решение не использовать анальгетики, приоритетной становится борьба с тошнотой, чтобы избежать обезвоживания. Пациенткам следует избегать сильных запахов и пить больше жидкости, например соки, разведенные водой в пропорции 1:1. Чувство тошноты также можно уменьшить, съедая легкоусвояемую пищу, например сухое печенье, яблочное пюре, бананы, рис, макароны. Также можно использовать метоклопрамид или ондансетрон [6].
Большую роль в нелекарственных подходах к лечению мигрени играют методы нейростимуляции. Единственный зарегистрированный в России прибор для неинвазивной чрескожной стимуляции надглазничного нерва — Сefaly (Цефали ® ) — специально разработан для лечения мигрени и может стать хорошей альтернативой лекарствам для купирования приступов мигрени. Использование прибора Cefaly в самом начале приступа позволяет снизить интенсивность ГБ и в ряде случаев полностью купировать приступ. Так, интенсивность мигренозной боли снижается на 4,3 балла через 1 ч [7]. Cefaly может также использоваться совместно с обезболивающими препаратами для повышения их эффективности.
Несмотря на то что в целом парацетамол менее эффективен для купирования острого приступа мигрени, чем ацетилсалициловая кислота и нестероидные противовоспалительные средства (НПВС), его безопасность в период беременности выше [6]. Кофеин, обладающий способностью усиливать анальгетический эффект, является важным дополнением к обезболивающим препаратам. Добавление 100 мг кофеина к анальгетику усиливает его эффект в 1,5 раза.
Безопасность применения НПВС неоднозначна [6]. Назначение НПВС в I триместре может быть связано с повышением риска прерывания беременности и развития врожденных аномалий. Прием НПВС и аспирина в III триместре может привести к преждевременному закрытию ductus arteriosus. По этим причинам использование НПВС должно быть ограничено II триместром. Особенно важно прекратить их прием после 32-й нед. Прием аспирина в высоких дозах также может повышать риск кровотечения.
Триптаны являются наиболее эффективными анальгетиками для купирования приступов мигрени. Безопасность использования триптанов во время беременности оценивается по регистрам беременности, где для суматриптана, например, на данный момент накоплен огромный объем данных. Несмотря на указанное в официальной инструкции по применению суматриптана запрещение его использования во время беременности, не получено данных о повышении риска врожденных мальформаций при его приеме беременными [8]. Пациенткам, которые принимали триптаны на ранних сроках беременности (не зная о своей беременности), необходимо сообщать, что вероятность негативного воздействия этого препарата на плод крайне мала. Женщинам, у которых наблюдаются тяжелые приступы мигрени, приводящие к серьезному нарушению трудоспособности, вызывающие рвоту, можно рекомендовать использование триптанов в период беременности. На сегодняшний день эта информация не включена в официальные рекомендации по лечению мигрени, однако безопасность суматриптана подтверждается анализом огромного числа наблюдений и рекомендациями экспертов.
При этом следует иметь в виду, что безопасность триптанов неодинакова. Суматриптан, как наиболее гидрофильный из триптанов, с трудом проникает через плацентарный барьер, в то время как остальные триптаны (в т. ч. элетриптан) липофильны.
Преднизолон можно использовать только в качестве средства «скорой помощи» в случае развития длительного и тяжелого приступа мигрени [9]. Использование преднизолона предпочтительно по сравнению с дексаметазоном, так как последний лучше проникает через плаценту. В качестве средства «скорой помощи» для купирования тяжелых приступов могут применяться блокады затылочного нерва с лидокаином, бипувакаином
и/или кортикостероидом.
Профилактическое лечение
Лечащий врач должен своевременно выявлять группу пациенток, у которых профилактическое лечение мигрени будет наиболее успешным. В то время как у большинства беременных по окончании I триместра начинается ремиссия мигрени, у других к 10–12-й нед. частые приступы могут сохраняться, что будет свидетельствовать с большой вероятностью о сохранении ГБ на протяжении всей беременности. Отказ от лечения таких пациенток может привести к нарушению питания, обез-
воживанию, развитию аффективных расстройств и значительному снижению качества жизни.
Профилактическое лечение мигрени необходимо в случаях:
высокой частоты приступов (более 3 дней в неделю);
наличия тяжелых или длительных приступов;
значительного нарушения трудоспособности;
обезвоживания и недостаточного питания;
плохого ответа на анальгетики.
Актуальную частоту ГБ и эффективность используемых анальгетиков необходимо отслеживать по дневнику ГБ. Для пациенток, которым требуется профилактическое лечение, необходимо подобрать оптимальное сочетание медикаментозных и немедикаментозных подходов.
Cуществует целый ряд немедикаментозных методик, которые позволяют эффективно управлять ГБ в период беременности и являются важным дополнением к фармакологическим методам, при их сочетании снижается объем употребляемых в период беременности и лактации лекарственных препаратов. Во время беременности можно применять методики релаксации, когнитивно-поведенческой терапии и биологической обратной связи.
Большую роль в профилактическом лечении мигрени в период беременности также играет тригеминальная нейростимуляция. Регулярное использование Cefaly ежедневно в течение 20 мин, предпочтительно вечером, приводит к урежению приступов мигренозной ГБ в 2 раза у 38% пациенток с эпизодической мигренью и 35% пациенток с хронической мигренью [10, 11]. Высокая безопасность этого метода (вероятность нежелательных явлений составляет 2–3%) позволяет без опасений использовать его в период беременности. Важно также, что прибор Cefaly обладает мягким седативным действием [12] и не запрещен к использованию во время беременности.
Информация о безопасности лекарственных препаратов собирается в ходе клинических исследований их применения в лечении других заболеваний, включая расстройства настроения, сердечно-сосудистые заболевания и эпилепсию. Безопасность большинства лекарственных препаратов в период беременности напрямую не оценивалась, однако накопленные данные позволили присвоить этим препартам определенную категорию безопасности. Кроме того, выбор лекарственных препаратов для лечения мигрени у беременных может основываться на дополнительной информации о безопасности целого ряда препаратов, которые применяются при беременности для лечения артериальной гипертензии, депрессии и эпилепсии.
В случае необходимости назначения лекарственной терапии для урежения приступов мигрени рекомендовано начинать с применения β-адреноблокаторов. Благодаря широкому использованию в лечении артериальной гипертензии в период беременности пропранолол (анаприлин) считается препаратом первого выбора для профилактической терапии мигрени [13]. В то же время прием β-адреноблокаторов сопряжен с риском гипогликемии, гипотензии, брадикардии и дыхательных нарушений у новорожденного. Препарат также должен использоваться с осторожностью у пациенток с бронхиальной астмой, склонностью к артериальной гипотензии и брадикардии. При отсутствии пропранолола или наличии противопоказаний к нему может использоваться метопролол. Дозу β-адреноблокаторов рекомендуется постепенно снижать на протяжении последних недель беременности (начиная с 36-й нед.) и отменить как минимум за 2–3 дня до родов.
При использовании блокаторов кальциевых каналов не было продемонстрировано негативного воздействия на развитие плода, однако недостаточный объем данных и низкая эффективность верапамила не позволяют рекомендовать его к широкому применению для профилактического лечения мигрени во время беременности [13].
Лизиноприл проявляет тератогенный эффект при применении в II и III триместрах, от него необходимо отказаться. Кандесартан, обладающий сходным с лизиноприлом механизмом действия, также не должен использоваться для лечения мигрени у беременных женщин [14].
Несмотря на высокую эффективность противоэпилептических препаратов в лечении мигрени, их применение в период беременности запрещено. Препараты вальпроевой кислоты абсолютно противопоказаны в период зачатия и беременности вследствие тератогенного эффекта (нарушают развитие нервной трубки плода) и нарушения свертываемости крови у матери и плода. Кроме того, накоплены данные о возможном тератогенном воздействии (развитие гипоспадии, расщелин губы и неба) топирамата [14].
Габапентин обладает низкой эффективностью при профилактическом лечении мигрени, безопасность его применения в период беременности мало изучена. Его прием необходимо прекратить в III триместре вследствие возможного влияния на развитие костной ткани [6].
Трициклические антидепрессанты обладают высокой эффективностью в профилактическом лечении мигрени. Амитриптилин относительно безопасен в этот период и является препаратом второго выбора для профилактического лечения мигрени [6, 13, 15].
Использование ингибитора обратного захвата серотонина и норадреналина венлафаксина в III триместре в 3 раза повышает риск развития поведенческого синдрома новорожденных. Симптомы при этом обычно имеют умеренную выраженность.
Безопасность препаратов ботулотоксина типа А для лечения мигрени во время беременности не изучена. В то же время накоплены данные об отсутствии тератогенного и эмбриотоксического действия ботулотоксина типа А у беременных женщин, которые сообщили о применении препарата по различным показаниям [16]. В то же время применение ботулотоксина для профилактического лечения мигрени во время беременности не рекомендовано.
Новые препараты для профилактического лечения мигрени — антитела к кальцитонин-ген-связанному пептиду — эренумаб и фреманезумаб не исследовались для применения у беременных женщин и не рекомендованы им для лечения мигрени.
В дополнение к вышеуказанным препаратам, разрешенным при беременности, можно назвать различные витамины и минералы. В частности, есть данные о пользе магния для профилактического лечения мигрени во время беременности [13, 15]. Пиридоксин (витамин В6) в дозе 80 мг/cут отдельно или в комбинации с другими препаратами в дозе 25 мг/сут, например с фолиевой кислотой, может оказывать мягкое профилактическое действие при мигрени.
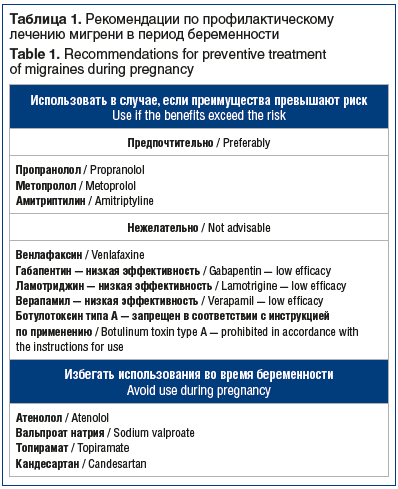
В таблице 1 суммированы данные о безопасности основных групп препаратов, используемых для профилактического лечения мигрени в период беременности.
Заключение
В настоящее время хорошо изучены медикаментозные и немедикаментозные подходы к купированию приступов мигрени во время беременности. Своевременное и правильное консультирование пациенток на этапе планирования беременности позволит избежать большого числа сложностей в управлении приступами и снизить риск существенного нарушения трудоспособности и влияния мигрени на повседневную активность. У большого числа пациенток мигрень сохраняется на всем протяжении беременности. В случае наличия частых приступов таким пациенткам необходимо предложить эффективную и безопасную профилактическую терапию.
Редакция благодарит компанию ЗАО «ФармФирма «Сотекс»» за оказанную помощь в технической редактуре настоящей публикации.
Editorial Board is grateful to “Sotex” Pharm Firm” for the assistance in technical edition of this publication.
Сведения об авторах:
Латышева Нина Владимировна — к.м.н., доцент кафедры нервных болезней ИПО ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет); 119991, Россия, г. Москва, ул. Трубецкая, д. 8, стр. 2; ORCID iD 0000-0001-9600-5540.
Филатова Елена Глебовна — д.м.н., профессор, доцент кафедры нервных болезней ИПО ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет); 119991, Россия, г. Москва, ул. Трубецкая, д. 8, стр. 2; ORCID iD 0000-0001-9978-4180.
Наприенко Маргарита Валентиновна — д.м.н., профессор кафедры интегративной медицины ИПО ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет), 119991, Россия, г. Москва, ул. Трубецкая, д. 8, стр. 2; ORCID iD 0000-0003-4204-2279.
Контактная информация: Латышева Нина Владимировна, e-mail: ninalat@gmail.com. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 28.08.2020, поступила после рецензирования 11.09.2020, принята в печать 25.09.2020.
Nina V. Latysheva — Cand. of Sci. (Med.), Associate Professor of the Department of Nervous System Diseases, Sechenov University: 8, bld. 2, Trubetskaya str., Moscow, 119991, Russian Federation; ORCID iD 0000-0001-9600-5540.
Elena G. Filatova — Dr. of Sci. (Med.), Professor, Associate Professor of the Department of Nervous System Diseases, Sechenov University: 8, bld. 2, Trubetskaya str., Moscow, 119991, Russian Federation; ORCID iD 0000-0001-9978-4180.
Margarita V. Naprienko — Dr. of Sci. (Med.), Professor of the Department of Integrative Medicine, Sechenov University: 8, bld. 2, Trubetskaya str., Moscow, 119991, Russian Federation; ORCID iD 0000-0003-4204-2279.
Contact information: Nina V. Latysheva, e-mail: ninalat@gmail.com. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 28.08.2020, revised 11.09.2020, accepted 25.09.2020.
Только для зарегистрированных пользователей
 Читайте также:
Читайте также: