синостоз это что головы
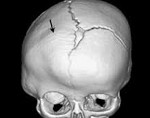
Краниостеноз, краниосиностоз и деформации черепа
Краниостеноз, краниосиностоз и деформации черепа – результат преждевременного или неравномерного окостенения черепных швов (греч. kranion – череп; synostos – сращение; stenos – узкий, тесный). Частота краниостеноза составляет 1 на 1000 новорожденных. Непосредственную причину развития краниостеноза усматривают в: а) нарушении обмена веществ, которое влечет ускоренный остеосинтез костей черепа (греч. osteon – кость; synthesis – соединение, сочетание, составление); б) расстройстве кровоснабжения костей и оболочек мозга; в) уменьшении силы, действующей через твердую мозговую оболочку на свод черепа и способствующей его растяжению.
Различают первичный, или идиопатический (греч. idio – особый; pathos – страдание, болезнь), и вторичный краниостеноз. Первичный краниостеноз имеет наследственный характер или связан с наследственным предрасположением. Это, к примеру, симптомокомплекс Терсиля (1942), который включает: 1) башенный череп; 2) экзофтальм; 3) нистагм; 4) умственную отсталость; 5) эпилептические припадки; 6) внутричерепную гипертензию и 7) атрофию зрительных нервов со слепотой. Первичный краниостеноз входит в клиническую картину многих наследственных синдромов умственной отсталости с разным типом наследования. Вторичный краниостеноз развивается по разным внешним причинам, таким как воспалительные процессы, витамин D-дефицитный рахит, дефицит фосфора в крови, передозировка тиреоидного гормона (при лечении гипотиреоза), рентгеновское облучение в первой половине беременности.
В норме у новорожденных все кости черепа не сращены, передний и задний роднички открыты. Задний родничок закрывается к концу 2-го месяца, передний – в течение 2-го года жизни после родов. К концу 6-го месяца кости свода черепа соединяются между собой плотной фиброзной мембраной (лат. fiber – нить). К концу 1-го года размер головы ребенка составляет 90%, а к 6 годам достигает 95% размера головы взрослого человека. Смыкание швов путем соединения зубчатых краев костей начинается к концу 2-го года и полностью завершается к 12–14-летнему возрасту.
Преждевременное зарастание родничков и черепных швов влечет сужение черепа и уменьшение объема полости черепной коробки. Это препятствует нормальному развитию головного мозга и создает условия для ликвородинамических нарушений. С повышением внутричерепного давления возникает связанная с ним гипертензионная головная боль (греч. hyper + лат. tension – напряжение). Возможны также развитие застойных явлений на глазном дне, концентрическое сужение полей зрения, а в дальнейшем – вторичная атрофия зрительных нервов с прогрессирующим падением зрения вплоть до его утраты. Обычно возникают экзофтальм с обеих сторон, нарушения со стороны глазодвигательного нерва, истончение костей черепа, появление в костях свода черепа пальцевых вдавлений, видных на рентгеновских снимках. Высока вероятность развития умственной отсталости.
При вторичном краниостенозе на ранних этапах его формирования эффективным может быть консервативное лечение основного заболевания. При первичном краниостенозе, а также вторичном в случае уже развившейся значительной внутричерепной гипертензии показаны шунтирование и декомпрессионная терапия: формирование краниоэктомических проходов шириной до 1 см по линии шовного окостенения. Своевременное хирургическое лечение при краниостенозе обеспечивает в дальнейшем нормальное развитие головного мозга.
Преждевременное или неравномерное зарастание родничков и черепных швов приводит также к деформации черепа. Оценка формы черепа проводится с учетом черепного индекса (ЧИ) – соотношения поперечного и продольного размеров черепа. В норме, или мезоцефалии (греч. mesos – средний), ЧИ составляет у мужчин 76–80,0, у женщин – 77–81,9. При преждевременном зарастании сагиттального (лат. sagittal – стрела) шва, разделяющего череп на правую и левую половины, возникает долихоцефалия (греч. dolichos – длинный) с ЧИ менее 75. Вариантом долихоцефалии является скафоцефалия (греч. skaphe – лодка) или цимбалоцефалия (ладьевидная голова), при которой удлинение головы дополняется выступающими лбом и затылком. Может быть также седловидный череп – он удлинен и вдавлен в теменной области.
При преждевременном зарастании венечных швов (коронарный или венечный синостоз) возникает брахицефалия (греч. brachys – короткий) – увеличение поперечного размера головы с ЧИ более 81. При этом лицо детей уплощено, нередко бывает экзофтальм. При преждевременном зарастании венечного шва с одной стороны формируется плагиоцефалия (греч. plagos – косой), или косоголовость: череп асимметричен, лобная кость на стороне синостоза уплощена, на этой же стороне может быть экзофтальм, а также увеличение средней и задней черепных ямок.
Если раньше времени зарастают и сагиттальный, и венечный швы, рост черепа продолжается только в высоту. В результате формируется высокий череп конической формы, несколько уплощенный в переднезаднем направлении, – акрокрания (греч. akron – конечность), или башенный череп. Вариантом акрокрании является остроконечный череп, или оксицефалия (греч. oxis – острый) – череп высокий, суживающийся кверху и со скошенным лбом.
Преждевременное зарастание лобного шва характеризуется узкой лобной и широкой затылочной костями. Лобные кости при этом срастаются под углом, а на месте лобного шва формируется «гребень». Если компенсаторно увеличиваются задние отделы черепа и углубляется его основание, возникает тригонокрания (греч. trigonon – треугольник).
Брахицефалия, скафоцефалия и тригоноцефалия неврологической патологией, как правило, не сопровождаются. Если не возникает повреждения головного мозга, то не бывает и психиатрической патологии.
Краниосиностоз
Краниосиностоз – это заболевание, основным симптомом которого является деформация мозгового отдела черепа, возникающая вследствие преждевременного зарастания костных швов. Клиника включает в себя деформации черепа, симптомы внутричерепной гипертензии, патологию зрительного нерва, отставание в психическом развитии. Редко заболевание сопровождается аномалиями костей лицевого черепа. Диагностика заключается в оценке степени зарастания черепных швов и определении костных дефектов путем физикального обследования, рентгенографии, КТ и МРТ. Основное лечение – ранняя хирургическая коррекция формы костей черепа.
Общие сведения
Краниосиностоз – это патологическое состояние в педиатрии, возникающее на фоне раннего зарастания черепных швов, характеризующееся деформацией черепной коробки и нарушением развития тканей головного мозга. В среднем распространенность разных форм заболевания в станах СНГ составляет 0,03-3,5% от всех новорожденных. Мужской пол более склонен к развитию данной патологии. Наиболее распространенный вариант – моносиностоз. Чаще всего наблюдается преждевременное зарастание сагиттального шва (скафоцефалия) – 50-65% от всех краниосиностозов. Самой редкой и прогностически неблагоприятной является синдромальная форма, при которой имеется высокий риск летального исхода на первом году жизни ребенка. При своевременной диагностике и адекватном лечении в первые 6-9 месяцев жизни дальнейшее развитие пациента проходит без отклонений.
Причины краниосиностоза
Точная этиология краниосиностоза не установлена. Согласно выдвинутым теориям, данное заболевание может развиваться в результате внутриутробного нарушения гормонального фона ребенка, перинатальных травм и сдавливания костей черепа в полости матки. Также данная патология возникает при наследственных патологиях – синдроме Апера, синдроме Крузона и синдроме Пфайффера. Доподлинно известна одна из ведущих причин развития краниосиностоза – аномалия гена, отвечающего за образование рецепторов фактора роста фибробластов (FGFR типы I, II и III).
Патогенетически краниосиностоз обусловлен преждевременным синостозированием одного или сразу нескольких черепных швов: коронарного, сагиттального, лямбдовидного или метопического. На фоне этого, согласно закону Вирхова, возникает компенсаторный рост костной ткани в перпендикулярном направлении, из-за чего формируется деформация черепа. Полисиностоз (а зачастую – и моносиностоз) часто сопровождается внутричерепной гипертензией, которая может проявляться неврологическими нарушениями вследствие сдавливания коры головного мозга, венозным застоем глазного дна, отеком диска зрительного нерва, а при длительном течении – полной атрофией зрительного нерва и потерей зрения.
Классификация краниосиностоза
Краниосиностоз, согласно этиологическим факторам, разделяют на две группы:
В зависимости от количества заросших черепных швов выделяют:
Симптомы краниосиностоза
Клинически краниосиностоз проявляется с момента рождения ребенка. Для всех форм характерны плагиоцефалия и раннее закрытие большого родничка (в норме это происходит в 12-18 месяцев). Только при полисиностозе или сопутствующей гидроцефалии он может оставаться открытым до 3-х летнего возраста. Также при краниосиностозах зачастую наблюдается повышение внутричерепного давления, которое может проявляться неврологическими нарушениями: беспокойством, интенсивным плачем, тошнотой и рвотой, нарушением сна, снижением аппетита, позитивным симптомом Грефе, судорогами.
Каждая из форм заболевания имеет характерные клинические особенности. Краниосиностоз стреловидного шва (скафоцефалия или ладьевидный череп) характеризуется увеличением переднезаднего размера головы ребенка при недостаточности ее ширины. Визуально определяется вытягивание черепа, «вдавливание» височных областей, «нависание» лба и затылочной части, сужение лица и приобретение им овальной формы. Пальпаторно над местом прохождения стреловидного шва выявляется костный гребень. В раннем возрасте возможна задержка психического развития.
Зарастание лямбдовидного шва чаще всего носит односторонний характер и проявляется уплощением затылочной области. Является трудно диагностируемой формой, поскольку плагиоцефалия практически незаметна под волосами, а неврологические нарушения минимальны. При взрослении пациента динамика заболевания практически отсутствует.
Коронарный или венечный краниосиностоз может быть как одно-, так и двухсторонним. Зарастание только одной половины шва сопровождается типичной деформацией черепа ребенка – уплощением лобной кости и верхней части глазницы с пораженной стороны. При этом противоположная половина компенсаторно «нависает». Со временем развиваются искривление носа в противоположную сторону, уплощение скулы, нарушение прикуса и косоглазие. Двухсторонний коронарный краниосиностоз проявляется широким, плоским и высоким лбом с уплощенными глазничными краями лобной кости, редко – башенной деформацией черепа (акроцефалией). Неврологические нарушения неспецифичны и аналогичны другим формам.
Нетопический краниосиностоз или тригоноцефалия характеризуется развитием треугольного лба с костным килем, проходящим от глабеллы до большого родничка. Также наблюдается гипотелоризм – смещение глазниц кзади с уменьшением межглазничного промежутка. Со временем происходит некоторое сглаживание костного гребня и нормализация формы лба. В половине случаев возникают нарушения зрения и отставание в психическом развитии.
Синдромальный краниосиностоз является самой редкой и тяжелой формой. Помимо плагиоцефалии отмечается дисплазия костей лицевой части черепа, из-за чего возникают дыхательная недостаточность, нарушение приема пищи и патология зрения. Характеризуется синостозом венечного шва и, как результатом – брахицефалической формой головы ребенка. Также возникают гипоплазии костей верхней челюсти, выпячивание глазных яблок из орбит, гипертелоризм. Часто наблюдается значительное расширение родничка и расхождение стреловидного шва. Без лечения у детей развивается выраженное отставание в психическом развитии, зачастую они погибают на протяжении первых 12 месяцев жизни от ОРВИ, осложнившихся пневмонией.
Диагностика краниосиностоза
Диагностика краниосиностоза базируется на физикальном осмотре и инструментальных методах исследования. Анамнез нередко малоинформативен, но его данные позволяют педиатру проследить динамику клинической симптоматики, если таковая имеет место. Важным моментом становится визуальный осмотр ребенка, который дает возможность обнаружить характерные деформации черепа, аномалии костей и т. д. Лабораторные анализы специфических изменений не выявляют и могут использоваться с целью определения генетической патологии или диагностики осложнений.
Обязательными являются инструментальные методы, позволяющие визуализировать костные деформации и оценить степень поражения тканей головного мозга. Сюда относятся нейросонография, рентгенография, компьютерная и магнитно-резонансная томография. Нейросонография используется с целью оценить состояние тканей головного мозга и размеры желудочков, выявить внутричерепную гипертензию. На рентгенограмме удается определить нарушения структуры костей, окостенение черепных швов, а при повышенном внутричерепном давлении – усиление пальцевых вдавлений. КТ и МРТ применяются для получения более информативных результатов. При подозрении на поражение зрительной системы проводится офтальмоскопия, позволяющая обнаружить поражение диска зрительного нерва. Рекомендованы консультации нейрохирурга и офтальмолога.
Дифференциальная диагностика краниосиностоза осуществляется с позиционной плагиоцефалией, родовой травмой новорожденных (кефалогематомой, подапоневротическим кровоизлиянием, переломом костей черепа), кистами головного мозга, рахитом и микроцефалией.
Лечение краниосиностоза
Основное лечение краниосиностоза – хирургическая коррекция костной деформации черепа. Оптимальное время для проведения оперативного вмешательства – первые 6-9 месяцев жизни ребенка. Данные сроки обусловлены тем, что в этом периоде наблюдается наиболее интенсивное развитие тканей головного мозга, которому может препятствовать деформация черепной коробки. Кроме того, кости черепа в этом возрасте быстро восстанавливают свою структуру без развития осложнений. Объем и техника операции зависят от формы краниосиностоза и сопутствующих патологий. В 2-3-х летнем возрасте коррекция проводится исключительно с целью ликвидировать косметический дефект. Помимо хирургического лечения осуществляется изменение рациона ребенка в соответствии с возрастными требованиями. При развитии интеркуррентных заболеваний показана медикаментозная терапия.
Прогноз и профилактика краниосиностоза
Прогноз для детей с краниосиностозом напрямую зависит от формы заболевания, своевременности диагностики и эффективности оперативного вмешательства. При качественном проведении лечебных мероприятий исход заболевания, как правило, благоприятный. Прогностически неблагоприятной принято считать синдромальную форму краниосиностоза.
Специфической профилактики для данной патологии не существует. Неспецифические меры подразумевают медико-генетическую консультацию семьи и планирование беременности, охрану здоровья женщины при вынашивании ребенка, рациональное питание, отказ от вредных привычек и исключение всех потенциальных этиологических факторов развития краниосиностоза.
Хирургическое лечение несиндромальных краниосиностозов у детей
Общая информация
Краткое описание
АССОЦИАЦИЯ НЕЙРОХИРУРГОВ РОССИИ
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ НЕСИНДРОМАЛЬНЫХ КРАНИОСИНОСТОЗОВ У ДЕТЕЙ (Москва, 2015)
Клинические рекомендации утверждены решением ХХХХ пленума Правления Ассоциации нейрохирургов России, г. Санкт-Петербург, 16.04.2015г
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
| Тип краниосиностоза | Пораженный краниальный шов |
| I Простые |
Затылочная плагиоцефалия
Коронарный с одной стороны
Лямбдовидный с одной стороны
Двусторонний коронарный
Диагностика
Диагностика несиндромальных КС
Стандартное ультразвуковое исследование плода на третьем триместре беременности может выявлять деформацию головки плода. Подтверждение диагноза проводится при помощи 3D УЗ-сканирования. Деформация черепа у плода и подозрение на КС является показанием для оперативного родоразрешения для предотвращения интранатальной травмы ЦНС плода и травмы родовых путей матери (опция).
Определение тактики диагностических и лечебных мероприятий проводится детским нейрохирургом с привлечением ряда врачей-специалистов (невролог, педиатр, окулист, генетик, ЛОР-врач, челюстно-лицевой хирург, рентгенолог, анестезиолог-реаниматолог и др.) (опция)
В случае необходимости к диагностике и лечению привлекаются другие врачи специалисты.
Суммарный алгоритм нейровизуализационных мероприятий у детей с несиндромальными КС представлен на схеме (рис 2).
4. Мальформация Киари I типа (может быть первичной или вторичной, вследствие кранио-церебральной диспропорции).
1.2 Картина глазного дна (отек дисков зрительных нервов) – встречается редко у детей младшего возраста, что связано с физиологическими особенностями детского возраста (рекомендация). Нормальная картина глазного дна не исключает наличие у пациента ВЧГ.
Лечение
2. Устранение деформации головы ребенка с достижением эстетического результата, что способствует дальнейшей социальной адаптации.
Примечание: Противопоказания для хирургического лечения – общие для нейрохирургических заболеваний на настоящем этапе. Основанием для отказа от операции может явиться категорическое несогласие родственников пациента с хирургическим методом, подкрепляемое письменным подтверждением. Во всех остальных случаях следует хирургическое лечение считать показанным.
(например, дистракционные устройства, пружинные дистракционные устройства, краниальные ортезы) 29.
Дистракционное лечение при помощи пружинных дистракционных устройств не имеет аналогических стадий. Период дистракции начинается непосредственно после операции, носит пассивный характер, не требует участия медицинского персонала или родственников пациента. Период дистракции непосредственно переходит в период ретенции и составляет суммарно 6 мес, после чего ребенок госпитализируется для удаления дистракционных устройств 37 (рекомендация).
1.2. Биодеградируемые пластины и винты (пины)
Детям первого года жизни вне зависимости от результатов исследования крови на группу крови и резус-фактор проводится индивидуальный подбор эритроцитарной массы (рекомендация).
2. Выполнение линейной краниотомии, краниоэктомии, кальвариоэктомии в возрасте 1-3 мес. Вмешательства связаны с рисками и недоказанной эффективностью, велика вероятность рецидива заболевания (опция).
4. Реконструктивные вмешательства, такие как прямая и обратная «пи»-пластика, «barrel-stave osteotomy»-пластика, реконструкция костей свода черепа (опция).
3. Остеотомия с установкой дистракционного аппарата (опция).
4. Хирургическое лечение может не проводиться (в случае отсутствие признаков ВЧГ и КЦДП), осуществляется динамическое наблюдение за пациентом (опция)
2. Хирургическое лечение может не проводиться (в случае отсутствие признаков ВЧГ и КЦДП), осуществляется динамическое наблюдение за пациентом (опция)
3. Контурная пластика у пациентов старшего возраста с остаточной деформацией (опция).
4. Хирургическое лечение может не проводиться (в случае отсутствие признаков ВЧГ и КЦДП), осуществляется динамическое наблюдение за пациентом (опция)
V. Односторонний синостоз лямбдовидного шва, затылочная плагиоцефалия
3. Хирургическое лечение может не проводиться (в случае отсутствие признаков ВЧГ и КЦДП), осуществляется динамическое наблюдение за пациентом (Опция)
VI. Множественные синостозы, пансиностозы
Редко встречаются у пациентов с несиндромальными КС. Проявляются различными видами деформациями. Хирургическое лечение проводится по принципам и алгоритмам простых КС. Для этой группы характерно развитие поздних синостозов, развивающихся в течение первого года (лет) жизни. Поэтому, клинические проявления и степень их выраженности может меняться в процессе роста и развития пациента. Общей направленностью тактики хирургического лечения является проведение операции в более поздние сроки, что может позволить избежать проведения повторных вмешательств при прогрессировании синостоза и вовлечении ранее сохранных швов черепа. (опция)
Информация
Источники и литература
Информация
| Сатанин Леонид Александрович | Кандидат медицинских наук, младший научный сотрудник отделения детской нейрохирургии НИИ нейрохирургииим. акад. Н.Н. Бурденко |
| Горелышев Сергей Кириллович | Доктор медицинских наук, профессор, заведующий отделением детской нейрохирургии НИИ нейрохирургииим. акад. Н.Н. Бурденко |
КЦДП – кранио-церебральная диспропорция
Алгоритмы
Синостоз
Синостоз – это непрерывное соединение костей посредством костной ткани. Может быть врожденным или приобретенным, физиологическим или патологическим, естественным, искусственным (созданным в ходе операции) или посттравматическим. Иногда развивается в результате инфекционного или дегенеративного процесса: остеомиелита, туберкулеза, бруцеллеза или выраженного остеохондроза. Диагноз выставляется на основании рентгенографии и других исследований. Тактика лечения определяется индивидуально, с учетом возможных последствий.
МКБ-10
Общие сведения
Синостоз – сращение нескольких костей между собой. Последствия патологических синостозов зависят от их локализации, возможно как бессимптомное течение, так и непосредственная угроза для жизни. От синостоза следует отличать сращение костей в суставе (анкилоз) и сращение фрагментов кости после перелома (консолидацию). Лечение синостозов осуществляют травматологи-ортопеды.
Причины синостоза
Естественные сращения костей являются анатомической нормой, образуются в определенный период жизни и не влекут за собой негативных последствий. К числу естественных синостозов относится, например, сращение костей таза у взрослых. Причиной патологического синостоза может стать травма, нарушение внутриутробного развития, некоторые специфические инфекции.
Классификация
Физиологический синостоз – нормальное соединение костей, возникающее по мере взросления. В норме синостозы образуются в подростковом и юношеском возрасте на месте синхондрозов (хрящевых соединений) между костями таза, крестцовыми позвонками и костями основания черепа. При гипергонадизме, евнухоидизме, болезни Кашина-Бека и некоторых других заболеваниях этот процесс замедляется или ускоряется, что может становиться причиной нарушений развития костно-мышечной системы.
Врожденный синостоз
Патологическое сращение костей, обусловленное гипоплазией или аплазией соединительной ткани между этими костями. Чаще всего образуется между локтевой и лучевой костью. Реже наблюдается краниостеноз (преждевременное сращение двух или более черепных швов), синостоз ногтевой и средней фаланг V пальца стопы и синостоз костей запястья. В литературе описаны случаи сращения фаланг соседних пальцев при синдактилии, синостоз нескольких нормально развитых ребер, а также сращение первого и добавочного шейного ребра. При синдроме Клиппеля-Фейля образуются синостозы позвонков. Для синдрома Энтли-Бикслер характерна целая группа патологических сращений, в том числе краниостеноз, синостоз костей предплюсны, сращение головчатой и крючковидной костей запястья, плечелучевой синостоз и синостоз лучелоктевого соединения.
Посттравматический синостоз
Это сращение расположенных рядом костей вследствие повреждения костной ткани, эпифизарного хряща или надкостницы. Чаще всего выявляется синостоз между костями голени, костями предплечья и соседними позвонками. Причиной синостоза локтевой и лучевой, а также малоберцовой и большеберцовой костей обычно становится сближение отломков этих костей в зоне повреждения. Синостоз позвонков возникает в результате окостенения передней продольной связки после краевых переломов тела и вывихов позвонка.
Искусственный синостоз
Представляет собой создание сращения между костями в ходе операции. Применяется для устранения обширных дефектов кости, предотвращения формирования ложных суставов и т. д. Чаще всего искусственный синостоз создается между берцовыми костями. После операции основная нагрузка при ходьбе приходится на малоберцовую кость, которая со временем компенсаторно утолщается до размеров большеберцовой кости.
Другие патологические синостозы
В ряде случаев сращение костей происходит вследствие неспецифического воспаления (остеомиелита), специфической инфекции (брюшного тифа, бруцеллеза, туберкулеза) или выраженного дегенеративно-дистрофического процесса (остеохондроза).
Виды синостоза
Синостоз костей предплечья
Синостоз костей предплечья или радиоульнарный синостоз – врожденное патологическое сращение локтевой и лучевой кости. Может образовываться на любом участке предплечья, однако чаще всего выявляются синостозы в проксимальном отделе. Длина участка сращения может варьировать от 1 до 12 см. В отдельных случаях наблюдается сочетание синостоза и синдесмоза. Грубая деформация, как правило, отсутствует, отмечается некоторая атрофия кисти и предплечья в сочетании с гипертрофией локтевого отростка.
Характерным признаком является невозможность активной и пассивной ротации предплечья, предплечье фиксировано в положении пронации. Такая установка конечности влечет за собой существенные ограничения трудоспособности и самообслуживания. Пациенты с радиоульнарным синостозом не могут принимать предметы на ладонь или совершать винтообразные движения кистью. Им трудно самостоятельно одеваться, обучаться письму, переносить тарелку или правильно держать ложку.
Диагноз радиоульнарный синостоз подтверждают при помощи рентгенографии предплечья. В возрасте до 3 лет проводят консервативную терапию: этапные корригирующие гипсовые повязки, ЛФК, массаж руки. В процессе коррекции предплечье переводят в положение супинации. Повязки меняют раз в две недели, срок лечения составляет от 6 до 10 мес. В последующем продолжают интенсивные занятия лечебной гимнастикой, назначают трудотерапию, чтобы развить компенсаторные движения в суставах. По достижении 4-6 лет осуществляют хирургические вмешательства, устраняя синостоз или переводя предплечье в функционально выгодное положение.
Применявшиеся ранее паллиативные и радикальные операции при синостозе часто не обеспечивали удовлетворительного результата из-за повторного сращения лучевой и локтевой кости. В настоящее время при данной патологии в травматологии и ортопедии все шире используют специальные модификации аппаратов Илизарова, позволяющие постепенно устранить ротацию, обеспечить достаточное растяжение межкостной мембраны, создать условия для тренировки мышц супинаторов и пронаторов.
Краниостеноз
Выявляется у одного из двух тысяч новорожденных, чаще встречается у мальчиков, в отдельных случаях сочетается с врожденными пороками сердца. Проявляется ранним закрытием черепных швов. Сопровождается изменением формы черепа, ограничением объема черепа и развитием внутричерепной гипертензии. Интеллект изначально не нарушен, в последующем возможна вторичная задержка умственного развития. Причиной возникновения являются некоторые внутриутробные и наследственные заболевания. Пусковым фактором становится нарушение закладки костей черепа.
Синостозы могут образовываться как во внутриутробном периоде, так и после рождения ребенка. При внутриутробном сращении отмечаются более выраженные деформации черепа. В зависимости от сращения тех или иных швов выделяют несколько видов краниостеноза. При скафоцефалии (раннем сращении саггитального шва) выявляется сужение головы и увеличение переднезаднего размера черепа. При брахицефалии (раннем сращении ламбовидного и венечного швов) череп короткий, увеличен в поперечном размере. При тригоноцефалии (раннем сращении метопических швов) возникает треугольное выпячивание в лобной области.
Кроме видимой деформации черепа при краниостенозе наблюдается внутричерепная гипертензия, менингеальные симптомы, головная боль, тошнота, рвота, судороги (непроизвольные сокращения мышц, иногда с потерей сознания), нарушения сна (бессонница, частые пробуждения, трудности при засыпании), сонливость, раздражительность, беспокойство, задержка психического развития, снижение памяти, косоглазие и экзофтальм.
Для уточнения диагноза и оценки состояния внутримозговых структур проводят комплексное обследование. Пациентов направляют на осмотр к неврологу, осуществляют краниометрию (измерение размеров черепа), выполняют рентгенографию черепа. Для выявления признаков повышения внутричерепного давления назначают консультацию офтальмолога с осмотром глазного дна. Для изучения венозного оттока из полости черепа (позволяет косвенно выявить признаки повышения внутричерепного давления) используют ультразвуковую венографию.
Для оценки состояния внутримозговых структур больных направляют на КТ и МРТ головного мозга. При подозрении на патологию со стороны сердечно-сосудистой системы назначают консультацию кардиолога и проводят УЗИ сердца. Лечение хирургическое, по возможности осуществляется в первые годы жизни пациента. В раннем возрасте рассекают сросшиеся швы. При выраженном нарушении формы черепа осуществляют реконструктивные операции.
Синдром Клиппеля-Фейля
Редкая врожденная аномалия развития позвоночника, сопровождающаяся уменьшением количества или синостозом шейных позвонков. Описана французскими врачами Андре Фейлем и Морисом Клиппелем в 1912 году. Передается по аутосомно-доминантному типу. Характерными признаками являются короткая шея, ограничение подвижности верхних отделов позвоночника и снижение роста волос в затылочной области. Возможно сочетание с другими аномалиями, в том числе – пороками сердца, волчьей пастью, расщеплением позвоночника и сколиозом. Кроме того, у больных с синдромом Клиппеля-Фейля иногда выявляются врожденные аномалии развития дыхательной системы, ребер, почек, половых органов, пальцев рук, верхних и нижних конечностей, лица и головы.
Для подтверждения диагноза выполняют рентгенографию шейного и грудного отдела позвоночника. Лечение чаще консервативное, при выраженном косметическом дефекте иногда осуществляют удаление высоко расположенных верхних ребер. Для улучшения осанки и предотвращения вторичных деформаций пациентам назначают массаж, физиотерапию и лечебную физкультуру. При развитии радикулитов используют анальгетики. При выраженной компрессии нервных корешков производят хирургические вмешательства.