Родоразрешение в мпц что это
Роль трехуровневой системы организации медицинской помощи женщинам и детям в снижении младенческой смертности на примере Омской области
Омская государственная медицинская академия
Концепция долгосрочного социально-экономического развития Российской Федерации до 2020 г. определены Посланием Президента Российской Федерации Федеральному Собранию Российской Федерации и направлены на повышение уровня и качества жизни населения, улучшение демографической ситуации, повышение качества и доступности медицинской помощи, в первую очередь женщинам и детям.
В концепции охраны здоровья детей в Российской Федерации предполагается разработать меры по снижению уровня перинатальной и младенческой смертности посредством организации высокотехнологичной медицинской помощи. В частности речь идет о создании новых перинатальных центров, отделений второго этапа выхаживания новорожденных, находящихся в тяжелом состоянии [3].
Учреждения III уровня (областные, краевые, республиканские перинатальные центры, родильные дома (отделения), клиники вузов и федеральных научно-исследовательских институтов) составляют 5,2%.
Однако, несмотря на активно развивающуюся в течении последнего десятилетия сеть перинатальных центров на территории Российской Федерации, подавляющее большинство родов происходит в лечебных учреждениях, не имеющих материальных и кадровых ресурсов, необходимых для выхаживания недоношенных детей, реализации всех аспектов оказания помощи такому контингенту пациентов. Даже при хорошо развитой сети перинатальных центров до 60% недоношенных рождаются вне этих учреждений, из них около 13-15% перегоспитализируются в неонатальные центры [4].
Вышеуказанное диктует необходимость совершенствования организационно-методических, нормативно-правовых подходов организации оказания медицинской помощи беременным, роженицам и новорожденным.
Результаты исследования. Омская область относится к территориям, имеющим большую протяженность и низкую плотность населения. В городе Омске проживает около 80% населения, что характеризует область как высокоурбанизованный регион. В области имеется 5 городских округов и 32 муниципальных районов. Исходя из этих особенностей, основополагающим принципом организации оказания медицинской помощи в учреждениях родовспоможения стала ее регионализация.
До 2012 г. система здравоохранения в Омской области представляла собой разрозненные лечебные учреждения, в которых медицинская помощь осуществлялась по территориальному принципу.
Роды у беременных с тяжелой акушерской и экстрагенитальной патологией проходили в 5 муниципальных родильных домах города Омска и родильном доме бюджетного учреждения здравоохранения Омской области (БУЗОО) БУЗОО «Областная клиническая больница». Часто роды у таких беременных проходил даже в родильных отделениях ЦРБ, так отсутствовала возможность госпитализации женщин группы высокого риска в родильные дома Омска. При рождении детей с низкой и экстремально низкой массой тела в районах области проводились попытки их лечения на месте в центральной районной больнице с дальнейшей транспортировкой на второй этап выхаживания в БУЗОО «Областная клиническая больница».
Учитывая вышеуказанное, на территории Омской области до 2012 г. не существовало современной трехуровневой системы оказания медицинской помощи беременным и новорожденным, которая обеспечивала бы преемственность в организации медицинской помощи.
С целью оптимизации оказания медицинской помощи населению в 2012 г. произошло слияние городских и областных лечебно-профилактических учреждений в единую сеть под руководством Министерства здравоохранения Омской области.
С момента объединения всех лечебно-профилактических учреждений в единую сеть активно стали проводиться мероприятия по организации 3-х уровневая система оказания медицинской помощи матери и ребенку.
Нормативно правовую основу трехуровневая система оказания медицинской помощи женщинам и детям обрела с вступлением в силу распоряжения Министерства здравоохранения Омской области от 17 сентября 2013 г. № 308-р.
В настоящее время в Омской области служба родовспоможения представлена 3-уровневой системой:
Родильный дом БУЗОО «Областная клиническая больница» осуществляет помощь женщинам, относящимся к средней и высокой группам риска, проживающим в муниципальных районах Омской области, а также женщинам с кардиохирургической, нейрохирургической и тяжелой сосудистой патологией. В родильном доме БУЗОО «Областная клиническая больница» родоразрешаются женщины с выявленным пренатально пороком сердца у плода.
В структуре БУЗОО «Областная клиническая больница» развернуто консультативное отделение для женщин из муниципальных районов Омской области с высокой и средней группами риска, организован перинатальный консилиум, дистанционный консультативный центр с выездными анестезиолого-реанимационными акушерскими и неонатальными бригадами. Данное учреждение оснащено реанимобилями. Имеется возможность использования санитарной авиации.
БУЗОО «Городской клинический перинатальный центр» ориентировано на оказание медицинской помощи при преждевременных родах жительницам города Омска. В структуре лечебного учреждения развернуто отделение вспомогательных репродуктивных технологий, Центр планирования семьи, дистанционный консультативный центр с выездными анестезиолого-реанимационными акушерскими и неонатальными бригадами.
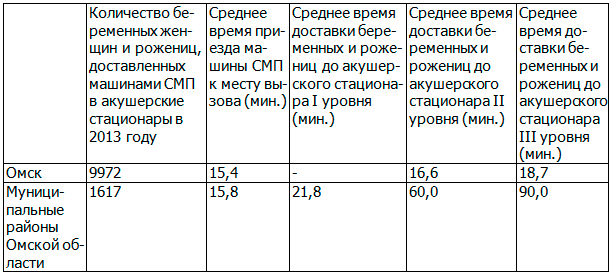
В условиях города Омска медицинская помощь детскому населению оказывается в высокоспециализированных лечебно-профилактических учреждениях, в связи, с чем показатель младенческой смертности находится на достаточно низком уровне. Однако в районных центрах проблема оказания реанимационной помощи детям является одной из серьезнейших задач. Это обусловлено рядом факторов и в первую очередь отдаленностью населенных пунктов муниципальных районов Омской области от акушерских стационаров второго и третьего уровней, имеющих возможность оказать медицинскую помощь ребенку на современном уровне (табл. 1).
Таблица 1. Информация о времени доезда машин скорой медицинской помощи (СМП) и доставки беременных и рожениц в акушерские стационары
Одним из возможных путей решения этой проблемы является создание специализированных подразделений, обеспечивающих оказание реанимационной помощи детям в стационарах первого уровня и их перегоспитализацию в более крупные лечебные учреждения.
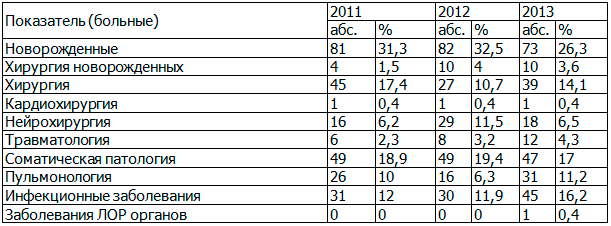
Таблица 2. Распределение пациентов реанимационно-консультативных центров по нозологическим формам за 2011-2013 г.
При анализе динамики количества выездов специалистов РКЦ за последние три года отмечается непрерывный рост выездов с целью оказания консультативной помощи, в том числе повторных выездов-консультаций (табл. 3).
Таблица 3. Характеристика выездной работы реанимационно-консультативного центра за 2011-2013 г.
Сотрудники РКЦ эффективно обеспечивают оказание высококвалифицированной медицинской помощи детям, как в условиях стационаров региона, так и во время транспортировки и создают преемственность в терапии, что является залогом благоприятного исхода и выздоровления пациента.
Организация трехуровневой системы оказания медицинской помощи женщинам и детям, создание единой перинатальной службы, развитие реанимационно-консультативной службы в Омской области, внедрение современных перинатальных технологий, основанных на доказательной медицине, стандартизация медицинской помощи позволило снизить репродуктивные потери в регионе.
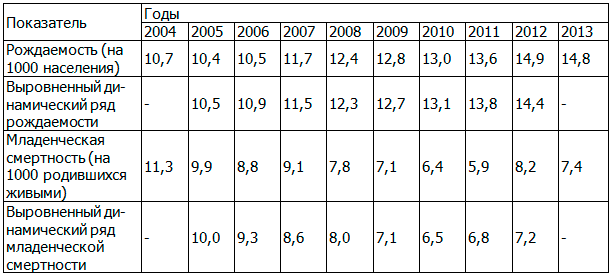
В Омской области в период с 2004 г. показатель рождаемости имеет стойкую тенденцию к росту. Выравнивание динамического ряда рождаемости методом скользящей средней обнаружило четко выраженную тенденцию к росту показателя, темп роста которого в 2013 г. по отношению к 2004 г. составил 38,3% (табл. 4).
На фоне положительной динамики рождаемости до 2012 г. отмечалось снижение уровня младенческой смертности. По результатам выравнивания динамического ряда младенческой смертности, несмотря на колебания показателя в отдельные годы, прослеживается четко выраженная тенденция к его снижению в период с 2004 по 2011 г., в последующие годы начинаются неблагоприятные изменения его уровня. В 2011 г. по отношению к исходному уровню показатель младенческой смертности снизился на 47,8%.
После перехода на новые критерии живорождения в 2012 году отмечен рост младенческой смертности на 38,9% по сравнению с предшествующим периодом. Но уже в 2013 г. отмечена положительная динамика снижения младенческой смертности. В целом за анализируемый период показатель младенческой смертности снизился на 34,5% по сравнению с исходным уровнем, различия достоверны (t=4,5; p=0,0001) (табл. 4).
Между количеством родившихся и числом детей, умерших на первом году жизни, выявлена обратная, средняя по силе связь (r=-0,68), коэффициент корреляции достоверен (t=2,61; p=0,0157).
Таблица 4. Динамика фактических и выровненных показателей рождаемости и младенческой смертности в Омской области за период 2004-2013 г.
Показатель младенческой смертности на территории Омской области на протяжении всего анализируемого периода был стабильно ниже, чем в Сибирском Федеральном округе (СФО) и Российской Федерации (РФ) в целом. Необходимо отметить, что, если в 2004 г. уровень младенческой смертности в Омской области был ниже среднего по СФО и РФ на 4,2% и 1,7% соответственно, то уже в 2013 г. младенческая смертность в регионе оказалась ниже данных показателей по СФО и РФ на 12,9% и 9,7% (табл. 5).
Таблица 5.Младенческая смертность в Омской области в сравнении с Сибирским Федеральным округом, Российской Федерацией в 2004 и 2013 г.
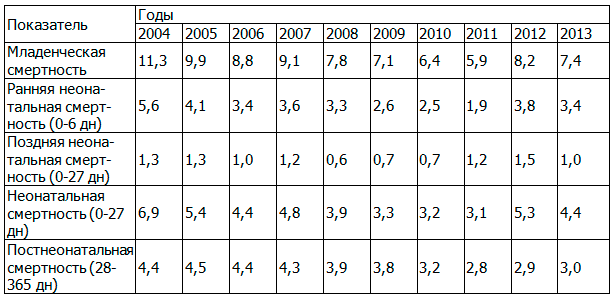
Анализ динамики младенческой смертности в различные возрастные периоды сохраняет основные тенденции, отраженные в анализе уровня общей младенческой смертности (табл. 6).
Таблица 6. Динамика возрастной структуры младенческой смертности в Омской области за период 2004-2013 г. (на 1000 родившихся живыми)
Полученные результаты позволяют сделать вывод, что за период 2004-2013 г. снижение младенческой смертности произошло преимущественно за счет уменьшения ее в неонатальном периоде на 36,2%. На этот процесс оказали влияние, прежде всего, высокие темпы снижения ранней неонатальной смертности начиная с 2004 г. Темп убыли в 2011 г. по отношению к исходному уровню составил 55,1%. После повышения показателя в 2012 г. в 1,7 раз, в 2013 г. младенческая смертность в неонатальный период вновь снизилась на 16,9%, различия достоверны (t=3,7; p=0,0002).
Необходимо отметить, что максимальное снижение неонатальной смертности произошло преимущественно в раннем неонатальном периоде (на 39,3%), различия достоверны (t=3,7; p=0,0002). Поздняя неонатальная смертность снизилась на 23,1%, однако различия не достоверны (t=0,9; p=0,3498).
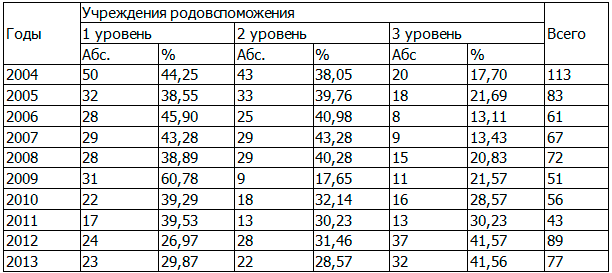
Снижение младенческой смертности преимущественно за счет ранней неонатальной смертности является ярким доказательством функционирования этапности оказания медицинской помощи женщинам и детям. Так если в 2004 г. максимальное количество случаев ранней неонатальной смертности происходили в учреждениях родовспоможения 1 уровня (44,25%), то в 2013 г. удельный вес их в общей структуре ранней неонатальной смертности снизился до 29,87% (табл. 7).
Таблица 7. Изменение удельного веса случаев ранней неонатальной смертности в зависимости от уровня учреждения родовспоможения в Омской области за период 2004-2013 годы (абс., в %)
Результаты проведенного анализа свидетельствуют, что, родоразрешение женщин, особенно высокой степени риска, в условиях маломощных акушерских отделений центральных районных больниц не всегда позволяет оказать высококвалифицированную медицинскую помощь и увеличивает младенческую смертность, причем не только в ЦРБ, но и в учреждениях III уровня, куда эти женщины нередко доставляются в крайне тяжелом состоянии.
В связи с этим руководителям органов управления здравоохранением субъектов Российской Федерации необходимо осуществлять строгий контроль за соблюдением этапности оказания акушерской помощи и своевременностью направления беременных высокого риска в учреждения III уровня, располагающие современными диагностическими возможностями, квалифицированными кадрами, имеющими отделения реанимации и интенсивной терапии.
Следует вести дистанционный мониторинг беременных высокой степени риска; развивать выездные формы оказания акушерско-гинекологической помощи; внедрять телемедицинские технологии. Все это позволит снизить материнскую смертность и обеспечить жительниц сельской местности высококвалифицированной медицинской помощью.
Современные возможности преиндукции преждевременных родов в сроке беременности 34–36 недель при преждевременном разрыве плодных оболочек
Преждевременный разрыв плодных оболочек (ПРПО) является особой проблемой в акушерстве и гинекологии. Рассмотрены различные тактики ведения пациенток при ПРПО, обсуждено применение препаратов, применяемых для преиндукции родов.
Preterm rupture of membranes (PRM) is a specific problem of obstetrics and gynaecology. Different tactics of treatment with PRM are reviewed, preparations used for pre-induction of labor are discussed.
За последние 20 лет частота индуцированных родов значительно возросла [1]. В России из 1 860 317 родов индуцированы были 91 736 родов (4,9%) [2]. По данным отечественных и зарубежных исследователей частота индуцированных родов составляет до 25% при доношенной беременности и 20–30% при недоношенной [3, 4]. Индукция родов (родовозбуждение) — это вмешательство, направленное на инициирование родов до самопроизвольного начала с целью достижения влагалищного родоразрешения. В мире существует понятие программированных, или элективных, родов — завершение беременности по достижении 39 недель беременности при зрелом плоде и подготовленной шейке матки в произвольно выбранное время, оптимальное для матери, плода, акушерского учреждения [5]. «Зрелость» шейки матки является ключевым фактором благоприятного прогноза исхода родов, как спонтанных, так и индуцированных [6–11]. Биологическая неготовность организма к родам способствует преждевременному разрыву плодных оболочек в 75,6%, дискоординации родовой деятельности в 16%, слабости родовой деятельности в 28,1% [12]. Преиндукция родов («созревание шейки матки», cervical ripening) — это подготовка шейки матки к родам методами, недостаточными для того, чтобы самостоятельно индуцировать роды [5, 13, 14].
Показания для индукции родов подразделяются на материнские (преэклампсия, прогрессирующая или резистентная к терапии, преждевременный разрыв плодных оболочек, иммунный конфликт по резус- и/или АВО-факторам, заболевания почек, сахарный диабет, сердечно-сосудистые заболевания и др., не поддающиеся терапии) и плодовые (гипотрофия плода, хроническая гипоксия плода, а также внутриутробная гибель плода, анэнцефалия и другие аномалии его развития) [1, 4, 14–17]. Кроме того, выделяют логистические факторы: риск быстрых родов, отдаленность от лечебного учреждения, и психосоциальные показания, макросомию, наличие в анамнезе мертворождений, маловодие неясной этиологии [18].
Особой проблемой в акушерстве и гинекологии является преждевременный разрыв плодных оболочек (ПРПО) [3, 5, 13, 19–31].
Известны различные факторы риска по преждевременному излитию околоплодных вод [29]. Причинами ПРПО могут быть бактериальный вагиноз, многоплодная беременность, многоводие, преждевременное сокращение миометрия, кровотечение в I триместре беременности, никотиновая зависимость, преждевременные роды (ПР) или ПРПО в анамнезе [5, 26, 28]. ПРПО происходит вследствие снижения устойчивости амниона к давлению. Неповрежденный амнион с достаточным количеством амниотической жидкости необходим не только для развития плода (легких, движений), а также защищает плод от восходящей инфекции. Начиная с 20 недель беременности отмечается снижение синтеза коллагена (уменьшение коллагена-мРНК) и выработки коллаген-стабилизирующих ферментов (лизилоксидаза). Другим механизмом является усиление разрушения коллагена матричными металлопротеиназами (ММП), в основном, MMP-1, 8 и 9. Повышенная способность коллагена к растворению приводит к разрушению амниона и, следовательно, к снижению сопротивления мембраны [29, 32].
При ПРПО в клетках хориона, амниона и децидуа вырабатываются провоспалительные цитокины, способствующие повышенному образованию утеротонинов в децидуа, миометрии и плаценте, инициирующие ремоделирование миометрия [30]. Однако остается неясным, почему при ПРПО и высоком риске угрожающих ПР регулярная сократительная деятельность матки развивается не во всех случаях, и безводный промежуток может продолжаться дни и месяцы.
При доношенном сроке беременности ПРПО сопровождается началом родов в течение последующих 24 часов в 90% случаев, а при недоношенной — лишь в 50%. В пределах первых суток после ПРПО спонтанные роды в 26% случаев начинаются при массе плода 500–1000 грамм, в 51% — при массе плода 1000–2500 г, в 81% — при массе плода более 2500 г [3, 13].
ПРПО при недоношенной беременности требует выбора тактики ведения беременности. Учитывая то, что при ПР недоношенность, гипоплазия легких могут привести к неонатальной смертности, при ПРПО возможна выжидательная тактика. Тактика пролонгирования беременности зависит от гестационного срока. Действительно, для гестационного срока в 28–31 неделю — ценна каждая неделя, в 32–34 недели — каждые 2–3 дня), после 34 недель беременности выжидательная тактика не оправдана [3, 13, 33]. Действительно, при преждевременных родах и ПРПО необходимо оценивать риски: 1) риск выжидательной тактики (плодовые риски — недоношенность, неонатальный сепсис, легочная гипоплазия, респираторный дистресс-синдром, контрактуры и деформации, компрессия пуповины; материнские риски — преждевременной отслойки нормально расположенной плаценты (ПОНРП), хорионамнионит, сепсис, послеродовая гипотония матки, лихорадка и эндометрит в пуэрперии); 2) риск активно-выжидательной тактики (преиндукция, индукция родов); 3) риск активной тактики (кесарево сечение) [3, 21, 22, 26–28, 34, 35].
В 2010 г. в Кокрановской библиотеке был опубликован единственный сравнительный анализ исхода родов при ПРПО в сроке беременности ранее 37 недель при немедленном родоразрешении и выжидательной тактике [25]. В обзор включены результаты семи исследований, проведенных в США в период 1977–1994 гг. (690 женщин, срок беременности от 25 до 36 недель). Не было выявлено достоверного отличия в частоте неонатального сепсиса, респираторного дистресс-синдрома у новорожденного, перинатальной смертности, неонатальной заболеваемости, включая внутрижелудочковое кровоизлияние, некротический энтероколит, и в длительности неонатальной госпитализации. Раннее родоразрешение было сопряжено с увеличением частоты кесарева сечения. При оценке исходов для матери выяснилось, что раннее родоразрешение сопряжено с увеличением частоты эндометрита, но не хориоамнионита и характеризуется значительным снижением длительности госпитализации. В заключение обзора авторы подчеркивают, что все исследования отличались методологическим недочетами.
В. А. Новикова, доктор медицинских наук
ГБОУ ВПО КубГМУ МЗ РФ, Краснодар
Факторы, связанные со способом родоразрешения, при наличии у плода пороков сердца
Цель исследования:
Не ясно, следует ли модифицировать способ родоразрешения (СР) при беременности, осложненной наличием пороков сердца (ПС) у плода. Остается неясным вопрос о том, оказывает ли СР при ПС плода значительное влияние на неонатальный исход. Целью данного исследования была оценка факторов, связанных со СР, и его влиянием на непосредственные неонатальные исходы в когорте поздних недоношенных или доношенных плодов с ПС, рожденных в высокоспециализированном медицинском учреждении.
Методы:
Было выполнено ретроспективное исследование, в которое были включены женщины с одноплодной беременностью с диагностированными ПС у плода, родившие после 34 0/7 недель беременности в течение 7-летнего периода. Исключались беременные с хромосомной аномалией плода или мертворождением. Акушерские факторы риска классифицировались как медицинские, хирургические со стороны матери или сопутствующая патология плода. СР классифицировали как плановое кесарево сечение (КС) или попытка проведения влагалищных родов (ВР). Последние был дополнительно классифицированы как успешные ВР или КС при развившейся родовой деятельности. Исследуемая популяция была разделена на четыре категории в зависимости от тяжести патологии сердца, диагностированной с помощью эхокардиографии плода. Непосредственные неонатальные исходы включали баллы по шкале Апгар и рН в пуповинной артерии.
Программированные роды у женщин с различной степенью перинатального риска
Научный анализ и оценка патогенетически значимых факторов риска в пре- и интранатальном периода родов расширили представления о возможных путях снижения перинатальной заболеваемости и смертности. Впервые на основании изучения интранатального прироста факторов риска разработан алгоритм программированных родов для женщин с высокой степенью перинатального риска.
Определение суммы факторов риска в пре- и интранатальном периодах дает возможность более надежно прогнозировать исход родов, программировать тактику ведения их в пользу консервативного или оперативного родоразрешения. Разработанный алгоритм программированных родов у женщин с высокой степенью перинатального риска позволил снизить показатели перинатальной смертности и заболеваемости новорожденных.
Материалы и методы исследования. В соответствии с задачами исследования для оценки перинатальных факторов риска была использована таблица балльной оценки пренатальных факторов риска, опубликованная в приложении № 1 к приказу Министерства здравоохранения СССР № 430 от 22
апреля 1981 года, разработанная Фроловой О.Г. и Николаевой Е.И., модифицированная на кафедре акушерства и гинекологии с курсом перинатологии РУДН (2005).
Основным принципом формирования исследуемых групп явилась набранная общая сумма баллов. Нас интересовали женщины со средним (15 — 24 балла) и высоким (25 и более баллов) перинатальным риском. Таким образом, из 215 женщин были отобраны 142 и разбиты на 2 группы в зависимости от общей суммы баллов. Соответственно первую группу составила 81 женщина со средней степенью перинатального риска, а вторая группа состояла из 61 женщины с высоким риском.
Всем обследованным женщинам проводилось также допплерометрическое исследование после 24 недель беременности. При необходимости проводилась повторная допплерография. Определяли скорость кровотока в артерии пуповины, средней мозговой артерии и аорте плода, а также в маточных артериях.
Для создания базы данных и математической обработки статистического материала в качестве основного программного обеспечения выбран пакет модулей для статистической обработки данных STATISTICA® for Windows, Release 7.0.61.0, компании StatSoft® Inc., США (1984-2004).
Результаты исследования. Хотя изначально женщины распределялись по группам риска в зависимости от имеющихся факторов, проведенный клинико- статистический анализ позволил акцентировать внимание на факторах, преобладающих в группах. В группе со средней степенью перинатального риска большинство обследованных были первородящими. В этой группе имели место более частые острые респираторные инфекции во время беременности, что в свою очередь, коррелировало с высокими показателями угрожающих прерываний беременности.
У беременных с высоким риском отмечался высокий уровень экстрагенитальной заболеваемости (анемии, инфекции мочевыводящих путей, эндокринная патология), отягощенный акушерско-гинекологический анамнез: раннее начало половой жизни, бесплодие и хронические воспалительные процессы гениталий. Таким образом, особенностью женщин группы высокого риска является большая доля предгравидарных факторов, которые проявляются в неполноценности инвазии трофобласта, реализующейся во время беременности в плацентарную недостаточность, ЗРП, гестоз.
Нами для оценки перинатальных факторов риска, как уже отмечалось, была использована модифицированная таблица оценки пренатальных факторов риска, разработанная О.Г. Фроловой и Е.И. Николаевой. Суммарный подсчет всех имеющихся факторов риска в баллах и оценку изменения их мы проводили не только по триместрам, но и в интранатальном периоде, что позволил; определить те факторы, наличие которых приводило к повышению уровня перинатальной заболеваемости у женщин с высоким риском.
Мы подтвердили, что возраст тесно связан с уровнем экстрагенитальной заболеваемости, акушерско-гинекологическим анамнезом, имеет почти линейное соотношение с неблагоприятным акушерским результатом. Интересно отметить, что женщины, рожающие в возрасте 35 лет и старше, имею; результаты совокупности факторов риска, сопоставимые с результатами юных беременных. Одним из факторов перинатального риска, воздействующих Hа течение беременности и ее исход, является курение (вредная привычка) Доказано, что у курящих беременных нарушается фетоплацентарный кровоток приводящий к рождению маловесных детей. Каждая девятая обследованная нами женщина со средним риском и каждая шестая высокого риска были курящими.
Паритет является важным фактором риска в первом триместре. От него довольно часто зависит течение и исход родов. У исследованных женщин ш всем анализируемым параметрам имеется ряд отличий в группе перво- и повторнородящих. К ним относятся экстрагенитальные соматические и инфекционные заболевания, осложнения беременности (гестозы) и родов (слабость родовой деятельности). Обращает на себя внимание, что переношенная беременность наблюдалась в два раза чаще у женщин из группы со средней степенью перинатального риска. Мы считаем, что это связано с большим процентом первородящих женщин в данной группе.
При кардиотокографическом исследовании у обследованных беременных диагностированы в антенатальном периоде нарушения состояния плода различной степени тяжести в 14,7%. Причем нарушения состояния плода отмечались в 2 раза чаще в группе высокого риска, что, главным образом, связано с имеющейся фетоплацентарной недостаточностью у этих женщин.
Анализируя факторы перинатального риска, отмеченные у обследованных женщин в первом триместре, можно заключить, что многие из них не меняются в течение беременности и помогают получить полную картину о состоянии здоровья женщины и плода, т.е. это практически то, с чем женщина приходит в женскую консультацию при первом посещении.
Далее во втором триместре присоединились факторы риска по осложнениям беременности (угроза прерывания, токсикозы), а осложнения третьего триместра (гестозы, ФПН, ЗРП, патология околоплодной среды) требуют новой оценки факторов перинатального риска, гак как в этом гестационном срою окончательно оценивается степень риска и вырабатывается план родоразрешения.
С ростом срока беременности изменяется сумма факторов риска в сторону их повышения. Это становится очевидным при проведении балльного скрининга в каждом триместре беременности.
Динамическое изменение суммы факторов индивидуально для каждой женщины. В нашем исследовании иногда происходило дублирование тех или иных факторов в зависимости от срока беременности, некоторые факторы перинатального риска (анемия, острые инфекции при беременности), влияющие на сумму «набранных» баллов, были одинаково важны во всех периодах беременности.
В ходе исследования, суммируя баллы перинатального риска, «набранные» обследованными женщинами по гриместрам, мы наблюдали либо возможность резкого скачка их, либо плавный рост и переход беременной из одной группы в другую, более неблагоприятную в плане прогнозирования исхода родов. Подтверждением, этого являются следующие результаты исследования. В первом триместре женщин с низкой степенью перинатального риска было 114(80,3%); 26(18,3%) беременных составляли группу среднего риска, 2(1,4%) обследованные женщины были отнесены в группу высокого риска.
Обсуждение. Перинатальный риск возрастает в динамике беременности. Интранатально сумма баллов перинатального риска может возрастать в 2 раза и более (более 100%) от исходного значения. Каждая третья (34,6%) роженица из группы среднего риска в процессе родов «переходит» в группу высокого риска.
Наибольшее значение интранатального прироста риска имеет место в группе среднего перинатального риска при недооценке его «прироста» и переоценки в родах.
М.А. МАМЕДОВА, М.А. САРМОСЯН, И.М. ОРДИЯНЦ, Л.Б. ЗАЯКИНА, Т.В. ГАЛИНА, Т.П. ГОЛИКОВА